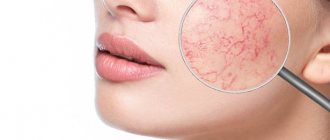
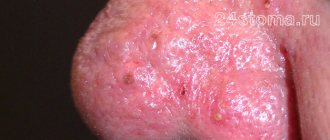
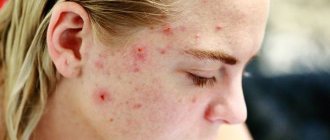
Клинические проявления розацеа
Заболевание начинается после 25-30 лет. Сначала наблюдается склонность к частому покраснению лица, реже шеи и декольте. Появляются «лопнувшие сосудики» (телеангиоэктазии). Затем краснота в отдельных участках становится стойкой. Впоследствии на месте стойкого покраснения может развиться воспаление, шелушение, высыпания (внешне напоминающие прыщи). Без лечения количество таких элементов увеличивается. Нередко развивается сухость и покраснения глаз. У небольшой части пациентов с возрастом образуется так называемая ринофима, утолщение и разрастание кожи носа («шишковидный бугристый нос»).
Виды розацеа: А — Эритематозно-телеангиэктатическая розацеа, B — папулопустулярная розацеа, C — ринофима, D — глазная розацеа. Фото: Dermatology Reports / Open-i (CC BY-NC 3.0)
Причиной розацеа являются нарушенный тонус сосудов лица и воспаление в сосудистой стенке. Вызывать их могут разные факторы: гормональные нарушения, особенности психо-эмоционального статуса, заболевания сердечно-сосудистой или пищеварительной системы, микробные факторы. Разбираться в возможных причинах развития розацеа у конкретного человека, анализировать степень влияния той или иной особенности здоровья, должен врач. Главная задача — свести к минимуму внешние и внутренние факторы, усугубляющие розацеа, и заняться непосредственным воздействием на сосуды лица. Схемы терапии выбирает врач,они носят строго индивидуальный характер.
Фото: Dermatology and Therapy / Open-i
Возрастные изменения кожи лица у мужчин
Услуги Врачи Результаты Отзывы
Проверено экспертом
Жмурина Наталья Борисовна Руководитель, Главный врач «А Клиники» Врач-дерматовенеролог, врач-косметолог
Дата публикации: 06 марта 2022г.
Дата проверки: 22 ноября 2022г.
Внешние проявления возрастных изменений у мужчин в период с 27 до 35-37 лет практически не заметны. Это обусловлено особенностями строения мужской кожи. Кожа мужчин отличается более интенсивным кровообращением. В ней больше волосяных фолликулов, сальных и потовых желез, что способствует хорошей защите и питанию. В целом, благодаря этим факторам, большей толщине и более высокому содержанию коллагена IV и VI типов, очень долго признаки старения кожи у мужчин незаметны.
Но с наступлением 40-43-летнего возраста именно из-за толщины и плотности, происходящие перемены выражаются отчётливее. Появившиеся морщины рельефны и имеют вид «глубоких борозд». В отличие от женских морщин, морщины у мужчин гораздо сложнее для коррекции и требуют более долгого лечения.
Кроме того, с возрастом происходит более выраженное изменение овала лица, формируются Брыли, наблюдается образование грыж верхнего и нижнего век, кожных складок и мешков под глазами. Лицо начинает «плыть». Этот процесс называется гравитационный птоз, и он обусловлен изменением плотности и качества коллагеновых волокон кожи.
Одним из ключевых причин изменения мужской кожи с возрастом является постепенное, начиная с 35 лет, и ускоряющееся к 40-45 годам, падение уровня мужских половых гормонов. Поскольку они стимулируют работу сальных и потовых желез, то с возрастом мужская кожа становится существенно суше. Также происходит увеличение хрупкости и ломкости сосудов, в результате чего чувствительность мужской кожи с возрастом существенно повышается. В результате при постоянном бритье раздражение от повреждения кожи и воспалительные процессы протекают более долго и труднее поддаются лечению.
К 35-40 годам слабость стенок мелких сосудов кожи лица становится заметной. На лице появляется стойкая сосудистая сетка, которая придает лицу нездоровый, красно-фиолетовый оттенок. Этот процесс усиливается систематическим употреблением крепкого алкоголя. В максимальном своем состоянии этот процесс называется розацеа.
После 45-50 лет все вышеперечисленные процессы усиливаются. Начинает снижаться плотность кожи из-за изменения состава коллагена. Кожа становится дряблой, рыхлой. Развиваются или усиливаются грыжи верхних и нижних век, мешки под глазами, появляется или увеличивается в размерах второй подбородок. Также возрастает объем задерживаемой организмом жидкости, поэтому лицо становится отечным и одутловатым. Неравномерное уменьшение секреции сальных и потовых желез вызывает локальную сухость в сочетании с локальной жирностью кожи.
Что происходит в коже?
Покраснения, независимо от того, чем они вызваны, представляют собой усиление кровотока в коже. Сосуды сильно расширяются и с трудом сокращаются. Часть жидкости из переполненных сосудов может просачиваться в окружающие ткани — возникает отёк.
Также могут просачиваться белки и клетки крови. Ухудшается состояние волокон соединительной ткани и мышц, помогающих сосудам сокращаться и отводить кровь и лимфу от кожи. В сосудистой стенке и вокруг нее возникает застой и вялотекущее воспаление. К этому воспалению, ослабляющему защитные силы кожи, могут присоединяться условно-патогенные и патогенные микроорганизмы.
Лечение розацеа
Лечение розацеа с помощью технологии интенсивного светового импульса (IPL). Фото: BioMed research international / Open-i (CC BY 3.0)
Терапия этого заболевания зависит от совокупности проявлений и особенностей у конретного человека. Существует классическая схема лечения розацеа, принятая в дерматологии. Это антибиотики, метронидазол, ретиноиды, антигистаминные препараты, местная терапия.
Местно применяются кремы, гели, мази содержащие азелаиновую кислоту, метронидазол, ретиноиды, пимекролимус, антибиотики. Лечение длится несколько месяцев. По назначению врача могут использоваться различные комбинации лекарственных средств, их чередование. Исторически широко использовались мази и пасты с ихтиолом, дегтем, серой, салициловой кислотой. Зачастую они и сейчас применяются из-за невысокой цены , но все эти средства раздражают кожу.
Основное лечение должно быть направлено на устранение провоцирующих факторов и восстановление нормального состояния сосудов. Провоцирующие факторы индивидуальны, но несомненный лидер — это чрезмерные эмоциональные реакции.
Горит шея: причины, диагностика и лечение
Боль локализуется в задней части шеи и может распространяться на правую или левую сторону. Повороты головы сопровождаются резкими болями.
Причины жжения в области шеи
Самой частой причиной этого симптома является остеохондроз шейного отдела.
Это свидетельствует о дегенеративных изменениях в шейном отделе позвоночного столба.
Причины остеохондроза:
- Генетическая предрасположенность.
- Предшествующие травмы позвоночника.
- Избыточная масса тела.
- Инфекционные заболевания.
- Гормональные нарушения (чаще у женщин).
- Нерациональное питание.
- Малоподвижный образ жизни.
- Неудобная кровать и подушка.
Классификация:
- Висцеральная боль.
- Соматическая поверхностная и глубокая.
В зависимости от пораженного отдела нервной системы:
- Центральная
- Нейропатическая
По причине:
- Связана с поражением позвоночного столба (остеохондроз, позвоночная грыжа, артроз, хлыстовая травма, протрузии).
- Иной этиологии: инфекционные заболевания, эндокринные нарушения, опухолевые процессы.
Диагностика
При обращении пациента к врачу с жалобами на жжение в шее, ему назначается ряд следующих диагностических процедур:
- Рентгенография – позволяет выявить некоторые дегенеративные изменения в позвоночном столбе, обнаружить защемление нервов или спинного мозга.
- Компьютерная томография (КТ) – представляет собой ряд послойных снимков внутренних отделов шеи.
- Магнитно-резонансная томография (МРТ) – изображение получается с помощью воздействия магнитного поля и радиоволн.
- Электромиография – используется для измерения скорости прохождения нервных импульсов. Осуществляется путем прокалывания мышцы через кожу и подача импульсов.
- Ультразвуковая диагностика (УЗИ) – используется для проверки состояния сосудистого русла и близлежащих мягких тканей.
- Электрокардиография (ЭКГ) – необходима для исключения инфаркта миокарда.
- Анализ крови – для выявления инфекционных процессов.
К какому врачу следует обратиться
Помимо жжения в шее, имеется и ряд других симптомов, указывающих на остеохондроз. Может развиваться сдавление сосудов шеи, что нарушает кровоснабжение головы и головного мозга. В результате этого возникает ряд следующих симптомов:
- Скачки артериального давления.
- Тошнота и рвота.
- Регулярные и сильные головные боли.
- Ощущение мушек перед глазами.
- Головокружения и обмороки.
При наличии данных симптомов рекомендуется обратиться к врачу-терапевту и неврологу.
Симптоматическое лечение
Основными методами лечения является комбинированное применение лекарственных препаратов и немедикаментозного лечения (массажи, физиотерапия).
Лекарственные средства
Обязательная часть лечения. Применение препаратов способствует снятию воспаления и расслаблению мускулатуры.
Виды препаратов:
- Противовоспалительные – «Диклофенак», «Кетопрофен», «Мелоксикам».
- Миорелаксанты – «Мидокалм», «Сирдалуд», «Баклосан».
- Нейропротекторы – «Берлитион».
- Хондропротекторы – «Терафлекс», «Артра», «Стопартроз».
Массаж
Немаловажной частью лечения шейного отдела позвоночного столба является массаж.
Основные техники массажа:
- Массаж воротниковой области – данная процедура не представляет никакой сложности и не требует специального оборудования. Пациент должен присесть и наклонить вперед. Тело должно быть полностью расслаблено. Человек, выполняющий вам данную процедуру должен аккуратными движениями растирать и поглаживать мышцы шеи в проблемной зоне.
- Точечный массаж – данная манипуляция должна выполняться профессионалом. Суть такой техники массажа заключается в массировании отдельных точек кожи. Такой тип воздействия, при правильном исполнении, приводит к должному терапевтическому эффекту.
- Самомассаж – данный вариант массажа является самым простым и доступным. Не нужно никакой специальной подготовки и сторонней помощи. Вы должны самостоятельно массировать проблемную зону шеи. Движения должны быть плавными, мягкими, аккуратными.
Физиотерапия
На ряду с медикаментозным лечением, важной составляющей является физиотерапия.
Данный метод включает следующие манипуляции:
- Электрофорез – введение в организм лекарственных препаратов путем воздействия электрических полей и токов. Способствует снятию болевых ощущений и спазма мускулатуры.
- Магнитотерапия – метод основывается на использовании постоянных и переменных магнитных полей. Основной эффект – снижение воспаления и устранение болевых ощущений.
- Ультразвук – воздействие ультразвука на проблемные зоны помогает убрать боль и снизить воспаление.
- Лазеротерапия – осуществляется с помощью специального лазера, который воздействует на нервные корешки спинного мозга и на околопозвоночную часть пораженных областей. Снижает болевой синдром и ликвидирует воспаление.
- Бальнеотерапия – основывается на использовании лечебной грязи. Вещества, содержащиеся в грязи, оказывают влияние на рецепторы нервных окончаний и способствуют скорейшему выздоровлению пациента.
Профилактика
Во избежание появления жжения в области шеи необходимо соблюдать ряд правил:
- Отказ от вредных привычек (курение, алкоголь и прочее).
- Вести здоровый и активный образ жизни.
- Избегать чрезмерных физических нагрузок.
- Сбалансированно и правильно питаться.
Заключение
Если вы обнаружили у себя подобны симптом, то как можно скорее обратитесь к врачу. Своевременное обращение к специалисту поможет избавиться от этой проблемы избежать дальнейших осложнений.
Врач назначит специализированной лечение, которое включает в себя: массаж, лекарственные препараты и физиотерапию.
Так же стоит соблюдать основные правила профилактики, чтобы избежать появления такой проблемы.
Автор: К.М.Н., академик РАМТН М.А. Бобырь
Всеми этими качествами обладает физиотерапия
Первый этап терапии, самый длительный, — это уменьшение отека и воспаления в сосудистой стенке и вокруг нее. Для этого подходят два метода. Лазеро-магнитная терапия — сочетание красного и инфракрасного лазерного излучения с постоянным магнитным полем. Мощное противоотечное и противовоспалительное действие на сосудистую стенку способствует оттоку избытка крови и лимфы от лица.
Mens-терапия, больше известная под названием «микротоки». Мягкое противовоспалительное действие, восстановление нормального тонуса нервно-мышечного аппарата, регулирующего сокращение сосудов, нормализует реакции сосудов на внешние воздействия.
Обе процедуры назначаются 2 раза в неделю, всего требуется не менее 12-20 процедур. В зависимости от преобладания конкретных симптомов можно начать с микротоков (преобладают краснота и «приливы») или лазеро-магнитной терапии (преобладает отек и воспаление). Для оптимального эффекта желательно применить обе методики. Процедуры недорогие и неболезненные, однако требуют регулярного посещения врача (2 раза в неделю по 30-40 минут). Чем раньше начато лечение, тем более эффективным и менее продолжительным оно будет. После процедур назначается поддерживающая терапия.
Дополнительно к физиотерапии могут назначаться лекарственные средства, которые подбираются индивидуально. Эффективность оценивается по ходу лечения, препараты могут меняться или сочетаться.
Второй этап. После стабилизации ситуации проводится удаление стойко расширенных сосудов, которые не удается устранить терапевтическими методами.
Одним из самых эффективных и щадящих методов удаления «сосудиков» является применение неодимового лазера с коротким мощным импульсом. Подача такого импульса со спектром поглощения в оксигемоглобине (компонент крови) способствует удалению сосудов без повреждения окружающей ткани.
Горят, румянцем рдеют щёки. О чём врачу расскажут румяные щёчки?
Румяный цвет лица издавна считался показателем хорошего здоровья. Но только ли о нём может сигнализировать румянец на щеках? Почему он появляется?
Как в норме?
Область лица богата кровеносными сосудами разного диаметра. Обычно мелкие сосуды явно не видны, и поэтому цвет кожи лица бледный, либо слегка розоватый.
Причиной появления румянца на щеках, покраснения других областей лица может стать пребывание на морозе. Румянец бывает при повышенной температуре, в душном помещении. Употребление красного вина или жгучего перца также добавят красноты нашим щекам.
А может ли румянец быть признаком патологии? Оказывается, да. Давайте вкратце разберем некоторые из них.
Повышение температуры тела. Конечно, не всякая инфекция сопровождается лихорадкой, но, например, для широко распространённых простудных заболеваний этот симптом — не редкость. Видите румянец на щеках? Измерьте температуру тела — возможно, причина в лихорадочном состоянии. В таком случае нередко бывают и другие проявления: общая слабость, ухудшение или отсутствие аппетита, ломота в теле, кашель, насморк, а также другие симптомы, характерные для того или иного заболевания.
Читайте материал по теме: Что такое ОРВИ?
Скарлатина. Сравнительно редкая на сегодняшний день инфекционная патология. Вызывающие её стрептококки группы А выделяют особый токсин, который приводит к диффузному покраснению кожи с розовато-красным оттенком. При скарлатине отмечаются лихорадка, высыпания на коже, малиново-красное окрашивание языка.
Помните, что повышенная температура тела может указывать не только на инфекционные недуги: она бывает и при заболеваниях, с инфекциями никак не связанных.
Ещё одной причиной покраснения лица является перегревание.
Нездоровый румянец может свидетельствовать об аллергии.
Розацеа. При этом недуге разрастается сосудистая сеть, кожа на лице утолщается. На ней, помимо красноты, появляются узелки, гнойнички, отмечается зуд, усиливается выделение кожного сала. Одна из форм этого заболевания — ринофима, когда значительное утолщается кожа на носу.
Краснеет кожа лица и при различных дерматитах, акне.
Синдром Иценко-Кушинга. Развивается при избыточном выделении глюкокортикоидов (разновидность гормонов) — например, новообразованием надпочечника, липидоклеточной опухолью яичника; продолжительном введении лекарственных средств, содержащих глюкокортикоиды (в таком случае возникает медикаментозный синдром Иценко-Кушинга).
К проявлениям патологии относят ожирение; округление контуров лица; красно-фиолетовые «растяжки» на коже живота, бёдер; повышение артериального давления и ряд других.
Системная красная волчанка (СКВ). Развивается при атаке клеток и тканей собственными антителами и иммунными комплексами. Проявления разнообразны. Помимо румянца щёк в виде «бабочки» отмечаются боли в суставах, лихорадка, недомогание, поражение слизистой оболочки рта, нередко — распространённое или локальное выпадение волос. Часто наблюдается увеличение разных групп лимфатических узлов (особенно у детей и лиц молодого возраста), у 10% больных обнаруживается увеличение селезёнки.
Читайте материал по теме: Какую диагностику необходимо пройти перед планированием беременности?
Также возможно поражение сердечно-сосудистой, бронхо-лёгочной, нервной, пищеварительной систем, почек, кроветворения. Кроме того, у женщин могут быть ранние и поздние выкидыши. При беременности заболевание может обостряться.
Митральный стеноз. Один из пороков сердца. Причиной является ревматическая лихорадка. В основе этого недуга — сужение отверстия между левым предсердием и левым желудочком.
Повышенное артериальное давление. Помимо объективного повышения давления и иных симптомов одним из признаков может быть покраснение кожи лица.
Читайте материал по теме: По каким причинам повышается артериальное давление?
Сахарный диабет. Этим заболеванием страдает значительная часть населения по всему миру. Среди симптомов: повышенная жажда, учащение мочеиспускания и выделение большого количества мочи, общая слабость, утомляемость. Иногда бывает усиление аппетита. Возможно похудание, тошнота, рвота, ухудшение зрения. Хуже заживают раны, отмечается предрасположенность к бактериальным и грибковым инфекциям. Покраснение щёк также встречается.
Читайте материал по теме: Как определить диабет?
Гипотиреоз. Синдром, развивающийся при нехватке гормонов щитовидной железы в организме, либо уменьшении их биологического влияния на тканевом уровне.
Проявления гипотиреоза обычно неспецифичны. Некоторые из них: повышение массы тела (вплоть до ожирения), ломкость волос, ночной храп, чувство зябкости, отеки под глазами по утрам, урежение пульса, запоры, ухудшение памяти или внимания, подавленность, депрессия. У женщин дополнительно может нарушаться менструальный цикл.
В лабораторных тестах — увеличение содержания холестерина, понижение показателей гемоглобина.
Менопауза. Из-за гормональной «перестройки» могут, среди прочего, отмечаться так называемые приливы жара, с нагреванием и покраснением кожи (особенно лица, головы и шеи).
Истинная полицитемия. Хроническая патология системы крови, в основе которой — увеличение общей массы эритроцитов. Помимо покраснения лица бывают такие проявления, как общая слабость, головная боль, головокружение, расстройство зрения, утомляемость и одышка. Нередко отмечается зуд, особенно после горячей ванны; увеличение печени, у > 75% больных — селезёнки.
Теоретически покраснение лица может отмечаться и при усилении образования эритроцитов иного происхождения.
Эритрофобия (блашинг-синдром, эрейтофобия, стрессовое покраснение лица). Разновидность невроза, для которого характерна патологическая боязнь покраснеть в присутствии людей. Этот страх сам по себе может вызывать покраснение кожи. В основе — нарушение функции вегетативной нервной системы.
Читайте материал по теме: Вегето-сосудистая дистония: диагноз или вымысел?
Карциноидный синдром. Развивается при наличии в организме карциноида — опухоли из определённого вида клеток нейроэндокринной системы. Отмечаются приливы крови к лицу и шее, вызываемые эмоциональным стрессом либо приёмом пищи, горячих или спиртных напитков. Часты жалобы на спазмы в животе и диарею. Может отмечаться дефицит витаминов и белков, анемия из-за ухудшения процессов всасывания в тонкой кишке. Возможно поражение клапанов сердца и появление в нём шумов; ослабление полового влечения и эректильная дисфункция.
Вызывать покраснение лица может и приём некоторых медикаментов.
Что делать?
Мы перечислили некоторые из возможных причин этого проявления. Чтобы выяснить, признаком какой болезни может быть румянец на щеках и других областей лица, необходимо обязательно обратиться за медицинской помощью. Если ситуация не экстренная, вначале можно обратиться к врачу общей практики или терапевту. В зависимости от того, какой диагноз будет поставлен или заподозрен, может понадобиться консультация смежных специалистов
Поскольку патологии относятся к разным органам и системам, различным может быть и спектр назначаемых исследований.
Текст: Энвер Алиев
Отличия розацеа от купероза
Купероз. Фото: evgeniasheidt / freepik.com
Купероз — появление на лице и теле «лопнувших» сосудиков (телеангиоэктазий). Это может быть начальным проявлением розацеа или самостоятельным заболеванием. Отличие от розацеа в том, что нет прогрессирования в виде воспаления и появления элементов сыпи. Беспокоит не столько стойкое разлитое покраснение, сколько наличие «сосудиков». Если купероз слабовыражен, проявлен единичными сосудами, то лечение ограничивается их удалением. Если наличие «сосудиков» сопровождается «приливами» к лицу, тяжестью и отеками в ногах и т.д., надо обратиться к врачу, чтобы он провел консультацию и выяснил, нет ли признаков розацеа или, если «сосудики» расположены наногах, варикоза.
Редакция благодарит специалистов клиники БиоМИ Вита за помощь в подготовке материала.
Розацеа: аспекты классификации и диагностического поиска при транзиторной и постоянной эритеме лица
Резюме. Розацеа – одно из наиболее частых заболеваний кожи лица. Клиническая картина розацеа характеризуется покраснением центральных частей лица, приливами, телеангиэктазиями, реже папулами и пустулами, фиматозными проявлениями. С покраснением кожи лица сталкиваются дерматологи, аллергологи, терапевты, семейные врачи. В типичных случаях диагностика розацеа не вызывает затруднений, однако покраснением кожи лица и приливами может сопровождаться множество заболеваний, как доброкачественных, так и злокачественных. Большинство случаев вызваны очень распространенными доброкачественными заболеваниями, такими как розацеа, которые легко диагностируются после тщательного сбора анамнеза и осмотра. Однако в некоторых случаях точный диагноз требует дальнейших лабораторных, радиологических или гистопатологических исследований. Например, карциноидный синдром, феохромоцитому, системный мастоцитоз, дерматомиозит, системную красную волчанку, анафилаксию необходимо исключить лабораторными исследованиями. В статье приведены основные заболевания, которые необходимо учитывать при диагностике транзиторной или постоянной эритемы при розацеа.
Розацеа – хроническое воспалительное заболевание кожи лица, широко распространенное в популяции. Розацеа диагностируют во всех расах, но чаще всего от нее страдает население с белой кожей (более 10% взрослого населения) [1]. Это кожное заболевание проявляется комплексом разнообразных анамнестических и клинических признаков, в большей степени затрагивающих выступающие части лица (центральная часть лба, нос, медиальная часть щек, подбородок).
Классификация розацеа основана на клинических (фенотипических) признаках. В классификации 2002 г. разно-образие клинических признаков розацеа было сгруппировано в 4 подтипа (эритемато-телеангиэктатический, папулопустулезный, фиматозный, офтальморозацеа) и 1 вариант розацеа – гранулематозная, а также выделены основные и дополнительные диагностические критерии заболевания. К основным критериям отнесли нестойкую эритему, стойкую эритему, телеангиэктазии, папулопустулы. Наличие одного и более основных критериев свидетельствовало о розацеа [2].
Однако данная классификация недостаточно специфична (особенно при эритемато-телеангиэктатическом подтипе розацеа), не учитывает продолжительность приливов, нестойкой эритемы лица, а при использовании такого основного критерия, как «нестойкая эритема», возникают дифференциально-диагностические сложности при других состояниях, сопровождающихся транзиторной эритемой лица (например, карциноидного синдрома, мастоцитоза, заболеваний соединительной ткани), или состояниях, на фоне которых на лице развиваются телеангиэктазии (например, порок митрального клапана) [3].
Помимо отсутствия однозначно точных диагностических критериев, характерных для розацеа, у одного пациента могут быть признаки нескольких ее подтипов, что затрудняет постановку диагноза и эпидемиолого-статистические исследования [3].
В 2022 г. американское Национальное общество розацеа – National Rosacea Society (табл. 1) [4], а в 2022 г. – Между-народный консенсус по розацеа (ROSacea COnsensus, ROSCO) заявили, что в классификацию необходимо обновить, отойти от деления на подтипы и перейти к фенотипической классификации, в которой конкретизируются клинические особенности розацеа.
Описание клинических признаков розацеа согласно ROSacea COnsensus [5]
Диагностические критерии:
- постоянная эритема (центрофациальная эритема, периодически усиливающаяся в ответ на триггеры);
- фиматозные изменения (утолщение кожи лица из-за фиброза, гиперплазия сальных желез, чаще всего поражается кожа носа).
Основные признаки:
- приливы/преходящая эритема (временное усиление покраснения центральной части лица, может сопровождаться ощущением тепла, жара, жжения и/или боли);
- папулы и пустулы (обычно в цент-ральной части лица);
- телеангиэктазии (сосуды в центрофациальной области, а не только в области крыльев носа).
К дополнительным признакам относят субъективные ощущения жжения, жара, отечность, сухость кожи.
Для постановки диагноза розацеа необходимы один диагностический критерий или 2 и более основных признака.
Диагностика эритемы
Клинические проявления розацеа реализуются в жалобы чаще на треть-ем-четвертом десятилетии жизни, что побуждает пациента обратиться к врачу [6]. Лабораторные маркеры, подтверждающие диагноз, отсутствуют (за исключением биопсии, которая применяется при диагностических трудностях), и врачи при его постановке ориентируются на клиническую картину и анамнестические данные. При типичных проявлениях клиническая диагностика, как правило, не представляет трудностей.
Несмотря на высокую распространенность и типичные клинические проявления, диагностика розацеа может оказаться непростой задачей, особенно на этапе транзиторной эритемы. Заподозрив диагноз «розацеа» у пациента с жалобами на приливы или с клиническими проявлениями эритемы на лице, необходимо тщательно собирать анамнез жизни и заболевания, выяснять сопутствующую патологию и ее лечение, а в некоторых случаях направлять пациента к смежным специалистам для исключения системных или уточнения сопутствующих заболеваний [6, 7]. По сути диагноз «розацеа», основанный только на таком симптоме, как транзиторная эритема лица (прилив), должен являться диагнозом исключения, то есть выставляться только после исключения системной или сопутствующей патологии, в то же время необходимо понимать, что розацеа чаще встречается у людей с заболеваниями сердечно-сосудистой, эндокринной и нервной систем, желудочно-кишечного тракта, аутоиммунной патологией [6, 7].
Транзиторная эритема
Транзиторная эритема (приливы) – это резкое покраснение лица, сопровож-дающееся субъективными ощущениями от тепла до жара и жжения на коже, причиной всего этого могут быть гетерогенные патогенетические механизмы и разнообразные сосудорасширяющие факторы (табл. 2) [6].
Покраснение кожи при физиологической реакции – это скоординированный терморегуляторный ответ на гипертермию, который сопровождается транзиторной вазодилатацией. Типичную физиологическую локализацию покраснения кожи на лице, шее, верхней части груди и плеч связывают с физиологически увеличенным объемом поверхностных сосудов в этой зоне и особенностями тонуса сосудов по сравнению с другими областями.
Вазомоторная иннервация сосудов кожи осуществляется нервными окончаниями с сосудосуживающим или сосудорасширяющим действием; в большинстве областей тела один тип действия будет преобладать над другим. Сосуды, кровоснабжающие кожу лица, в основном иннервируются сосудорасширяющими волокнами в составе тройничного нерва, исходящими из ствола головного мозга.
Прилив является результатом увеличения кожного кровотока, возникающего вследствие вазодилатации, и представляет собой синхронизированный физиологический ответ гладких мышц сосудов кожи на различные сосудорасширяющие стимулы. Покраснение кожи может быть кратковременным или продолжительным. Длительные эпизоды покраснений приводят к развитию телеангиэктазий, бордовому с синюшным оттенком цвету кожи, что связано с разрастанием более крупных внутрикожных сосудов, содержащих медленно текущую деоксигенированную кровь.
Гладкомышечное волокно сосудистой стенки реагирует как на вегетативную иннервацию, так и на циркулирующие вазоактивные агенты; изменения в любом из этих факторов могут привести к приливу. Вегетативные нервы также иннервируют потовые железы. Таким образом, расстройства вегетативной нервной системы имеют тенденцию вызывать вазодилатацию, сопровождающуюся потоотделением («влажный» прилив), тогда как вазоактивные вещества, как эндогенные, так и экзогенные, имеют тенденцию вызывать только покраснение («сухой» прилив) (табл. 2) [6].
Опосредованные нервными вегетативными волокнами синдромы прилива крови можно разделить на:
- терморегуляторные приливы (лихорадка, менопауза, физическая нагрузка, прием горячих напитков и т. п.);
- эмоциональные приливы;
- приливы, связанные с расстройством центральной нервной системы (новообразования, сдавливающие третий желудочек мозга, травмы спинного мозга, рассеянный склероз, болезнь Паркинсона, ауриколотемпоральный синдром (синдром Фрея), невралгия тройничного нерва, мигрень).
Синдромы приливов, опосредованные прямыми вазодилататорами, возникают в результате воздействия различных экзогенных веществ, которые оказывают прямое влияние на гладкие мышцы сосудов, или ряда системных нарушений, связанных с избыточной выработкой вазоактивных агентов.
Наиболее часто сосудорасширящим действием обладают лекарственные средства, алкоголь, острая пища, содержащая капсаицин, нитрат и/или глутамат натрия, гистаминолибераторы пищи (табл. 2 и 3) [6, 7].
Долгое время считалось, что глутамат натрия в пище вызывает реакцию прилива крови как часть синдрома глутамата натрия или синдрома китайского ресторана. Однако рандомизированные плацебо-контролируемые исследования не доказали реакцию покраснения кожи на глутамат натрия в количествах, используемых в пище. Поступая в организм в больших дозах, глутамат натрия вызывает повышение уровня ацетилхолиноподобного вещества, что может вызвать приливы у восприимчивых людей.
Алкоголь способен вызвать покраснение за счет прямого расширения кровеносных сосудов кожи под действием этанола или его метаболита – ацетальдегида. Ацетальдегид вызывает высвобождение катехоламинов из мозгового вещества надпочечников и симпатических нервов. Кроме того, некоторые алкогольные напитки, такие как вино, содержат вазоактивные вещества (тирамин, гистамин и сульфиты), которые способствуют приливам крови.
Алкоголь окисляется до ацетальдегида в печени алкогольдегидрогеназой. Скорость этой реакции является ключевым фактором при определении того, произойдет ли прилив крови к лицу. Кроме того, ферменты альдегиддегидрогеназы, в том числе ацетальдегиддегидрогеназа, также участвуют в метаболизме алкоголя и отвечают за расщепление ацетальдегида. Дефицит ацетальдегиддегидрогеназы, часто наблюдаемый у лиц азиатского происхождения, приводит к сильному покраснению после приема алкоголя из-за накопления ацетальдегида.
Многие лекарства в сочетании с алкоголем могут усилить реакцию приливов. Дисульфирам подавляет алкогольдегидрогеназу и может вызвать сильную гиперемию, тошноту, рвоту и гипотонию. Хорошо известно, что совместный прием препаратов сульфонилмочевины (особенно хлорпропамида) с алкоголем вызывает покраснение, которое обычно начинается вокруг глаз и распространяется на лоб. Другие лекарства, которые могут вызывать покраснение при одновременном приеме алкоголя, включают метронидазол, кетоконазол, гризеофульвин, цефалоспорины, противомалярийные средства и местные ингибиторы кальциневрина.
Подробный анамнез и физикальное обследование важны при оценке состояния при покраснении кожи на лице пациента. Наличие потоотделения, связанного с приливом крови, предполагает вегетативно-опосредованную этиологию приливов и отличает ее от вазодилататорной этиологии. Некоторые этиологические факторы приливов, такие как прием алкоголя, острой пищи, физические и эмоциональные нагрузки, менопауза или лихорадка, широко известны. Другие (опухоли, прием некоторых лекарственных препаратов, неврологические заболевания, мастоцитоз, анафилактические реакции) не так очевидны для пациентов и врачей и требуют тщательного сбора анамнеза, физикального и лабораторного обследования.
Пациентам следует рекомендовать вести дневник реакций покраснения в течение двух недель, регистрируя связь с приемом пищи или лекарств, физической нагрузкой или эмоциональным стрессом, а также симптомы, включая головную боль, бронхоспазм, боль в животе, диарею и крапивницу, повышение артериального давления или гипотонию [7].
Большинство системных расстройств, сопровождающихся приливами, отличаются типичными сопутствующими симптомами. Когда анамнез и физическое состояние, ведение дневника не дают очевидного диагноза, пациенту должно быть рекомендовано обследование на наличие карциноидного синдрома, мастоцитоза и феохромоцитомы, поскольку это наиболее распространенные системные нарушения, вызывающие приливы. Первоначальная лабораторная оценка должна включать общий и биохимический анализ крови, 24-часовую мочу на 5-гидроксииндолуксусную кислоту (карциноидный синдром), триптазу в сыворотке (системный мастоцитоз) и 24-часовую мочу на катехоламины и фракционированные метанефрины (феохромоцитома) (табл. 4) [6].
Постоянная эритема
Постоянная эритема лица при розацеа характеризуется расположением в цент-ральной части лица (нос, медиальная часть щек, подбородок, центральная часть лба), нечеткой границей и усилением при воздействии триггерных факторов (алкоголь, температурные воздействия и т. д.). Характерны, но не обязательны телеангиэктазии (рис. 1).
Это кожное состояние наиболее часто дифференцируют с системной красной волчанкой, себорейным дерматитом, дерматомиозитом и др. [8].
Системная красная волчанка (СКВ) проявляется эритемой на лице примерно в половине случаев и может стартовать с кожных проявлений без системной патологии. Для эритемы при СКВ характерны умеренная отечность кожи, красный с фиолетовым оттенком цвет, локализация на щеках и носу в форме бабочки, провоцирующим фактором может быть инсоляция [8]. Для подтверждения СКВ используют диагностические критерии ACR (1997) и SLICC (2012), в которых помимо клинических симптомов присутствуют такие показатели лабораторной диагностики, как лейкопения (< 4,0 × 109/л по крайней мере один раз), лимфопения (< 1,0 × 109/л по крайней мере один раз), тромбоцитопения (< 100 × 109/л по крайней мере один раз), гемолитическая анемия, иммунологические критерии (высокие уровни ANA, Anti-dsDNA Anti-Sm, антифосфолипидные антитела, низкий комплемент С3 и С4).
Дерматомиозит – это системное заболевание соединительной и мышечной ткани, которое проявляется в мышечной слабости скелетной и гладкой мускулатуры различной степени выраженности и характерных симтомах на коже, в том числе на лице. В некоторых случаях кожные высыпания возникают до появления симптомов поражения мышц. Кожные проявления характеризуются симптомом Готтрона — красными узелками, бляшками, пятнами на коже в области разгибательных поверхностей суставов (чаще межфаланговых, пястно-фаланговых, локтевых и коленных) (рис. 2); гелиотропной сыпью — лиловыми или красными пятнами или папулами на верхних веках и пространстве между верхним веком и бровью (симптом лиловых очков), а также папулами и пятнами на лице (рис. 3), груди и шее (V-образная) (рис. 4), верхней части спины и верхних отделах рук (симптом шали), животе, ягодицах, бедрах и голенях. Часто на коже у больных появляются изменения по типу ветки дерева (древовидное ливедо) бордово-синюшного цвета в области плечевого пояса и проксимальных отделов конечностей (рис. 5) [8]. При диагностике дерматомиозита обращают внимание на характерные симптомы, а именно нарастающую симметричную слабость в проксимальных мышцах конечностей в сочетании с повышением креатинфосфокиназы, типичным поражением кожи и системными проявлениями (лихорадкой, артритом/артралгиями, повышением СОЭ и С-реактивного белка).
Высыпания на коже лица при себорейном дерматите характеризуются пятнами, папулами красного цвета с шелушением на поверхности, поражение чаще затрагивает складки (носощечную, ретроаурикулярную и др.), область бровей и бороды у мужчин (рис. 6). Кроме высыпаний на лице часто поражаются другие области, богатые сальными железами, – волосистая часть головы, область грудины, межлопаточная область [8].
Заключение
Дифференциальный диагноз транзиторной и постоянной эритемы на коже лица обширен и охватывает множество как доброкачественных, так и злокачественных заболеваний и состояний. Большинство из них, в том числе розацеа, доброкачественного характера. Однако необходимо помнить, что эритема на лице может быть признаком тяжелых жизнеугрожающих (злокачественных опухолей, анафилаксии, системного мастоцитоза, дерматомио-зита, системной красной волчанки), неврологических, сердечно-сосудистых заболеваний или являться следствием терапии сопутствующей патологии.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
- Berg M., Liden S. An epidemiological study of rosacea // Acta Derm Venereol. 1989; 69: 419-423.
- Wilkin J., Dahl M., Detmar M., et al. Standard classification of rosacea: report of the National Rosacea Society Expert Committee on the Classification and Staging of Rosacea // J Am Acad Dermatol. 2002; 46: 584-587.
- Wang Y. A., James W. D. Update on Rosacea Classificationand Its Controversies // Cutis. 2019; 104: 70-73.
- Gallo R. L., Granstein R. D., Kang S., et al. Standard classification and pathophysiology of rosacea: The 2022 update by the National Rosacea Society Expert Committee // J Am Acad Dermatol. 2018; 78 (1): 148-155.
- Schaller M., Almeida L. M. C., Bewley A., Cribier B., et al. Recommendations for rosacea diagnosis, classification and management: update from the global ROSaceaCOnsensus 2022 panel // Br J Dermatol. 2020; 182, 1269-1276.
- Izikson L., English J. C., Zirwas M. J. The flushing patient: Differential diagnosis, workup, and treatment // J Am Acad Dermatol. 2006; 55 (2): 193-208.
- Sadeghian A., Rouhana H., Oswald-Stumpf B. Etiologies and management of cutaneous flushing // J Am AcadDermatol. 2017; 77: 391-402.
- Olazagasti J., Lynch Р., Fazel N. The Great Mimickers of Rosacea // Cutis. 2014; 94: 39-45.
Т. А. Сысоева*, 1, кандидат медицинских наук И. Е. Фролова** Е. К. Мураховская*, кандидат медицинских наук А. С. Бишарова*, кандидат медицинских наук И. Б. Мерцалова*, кандидат медицинских наук
* ФГБОУ ДПО РМАНПО Минздрава России, Москва, Россия ** Медицинский , Москва, Россия
1Контактная информация
Розацеа: аспекты классификации и диагностического поиска при транзиторной и постоянной эритеме лица/ Т. А. Сысоева, И. Е.Фролова, Е. К. Мураховская, А. С. Бишарова, И. Б. Мерцалова Для цитирования: Сысоева Т. А., Фролова И. Е., Мураховская Е. К., Бишарова А. С., Мерцалова И. Б. Розацеа: аспекты классификации и диагностического поиска при транзиторной и постоянной эритеме лица // Лечащий Врач. 2021; 5 (24): 52-56. DOI: 10.51793/OS.2021.36.75.011 Теги: кожа лица, покраснение, телеангиэктазии, транзиторная эритема