О клеще Demodex
На человеке обитают две разновидности этих клещей – Demodex folliculorum и Demodex brevis. Клещи Demodex могут жить и на различных видах животных, в частности на собаках, которые тоже болеют демодекозом. Но человек заразиться от животного не может, так как те клещи относятся к другим разновидностям и не могут жить на человеке.
Клещи Demodex считаются условно-патогенными. Это означает, что они могут обитать и на коже здорового человека, – их присутствие не всегда приводит к развитию заболевания. Разные исследования указывают разную распространённость Demodex. Во всяком случае, носителями этих клещей является не менее 50% людей; некоторые исследователи называют цифру 97%. Считается, что среди детей и лиц молодого возраста носителей клещей Demodex меньше, с возрастом количество носителей возрастает, и пожилые люди практически все поражены этим клещом.
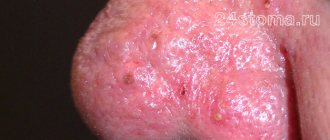
Demodex обитает в сальных железах и волосяных фолликулах, предпочитая лицо остальным частям тела. Более крупные клещи – Demodex folliculorum чаще всего выбирают волосяные фолликулы ресниц и бровей. Demodex brevis предпочитает селиться в сальных железах крыльев носа, носогубных складок, подбородка. Однако клещи могут встречаться и на других участках кожи, в том числе – на щёках, шее, груди и спины.
Клещ Demodex не виден невооруженным глазом. Особь Demodex folliculorum может достигать размера 0,5 мм; Demodex brevis еще меньше – не более 0,15 мм. Demodex не любит света и наиболее активен в ночное время. Самая комфортная для него температура – 30-40 °C , поэтому клещ активизируется в весенне-летний период.
Косметологические процедуры
Даже после резкого уменьшения численности клещей кожа остается уязвима к внешним воздействиям и не способна противостоять новым возможным обострениям заболевания. Это связано с ее повреждением и нарушением защитных свойств.
В лечении демодекоза хорошо показали себя следующие процедуры:
- электрофорез: действует в 2 направлениях – электрический ток неблагоприятен для клещей, но в то же время проводит вглубь кожи полезные вещества, увлажняя ее;
- атравматичная чистка лица и микродермабразия: показаны в стадии ремиссии при отсутствии активного воспаления; цель процедур – механическое удаление верхнего слоя кожи, обжитого клещами;
- химические пилинги: направлены на глубокое очищение кожи и являются хорошей профилактикой демодекоза;
- фото- и лазеротерапия: назначаются для устранения сосудистых дефектов, уменьшения бугристости кожи, удаления пигментации и улучшения общего вида кожи.
В процессе лечения демодекоза не рекомендуется пользоваться декоративной косметикой и жирными кремами, которые благоприятствуют размножению клещей. Нельзя самостоятельно уменьшать или продлевать курс препарата, назначенный врачом. Строгое следование полученным назначениям ускоряет получение ожидаемого результата.
Причины демодекоза
У здорового человека активность клеща Demodex подавляется иммунной защитой организма. При снижении иммунитета, клещей становится больше, что приводит к развитию демодекоза. Также увеличение количества клещей может быть вызвано нарушениями обмена веществ. Demodex питается, в основном, секретом сальных желез, поэтому повышенная продуктивность сальных желез приводит к активизации клещей и, как следствие, проявлениям демодекоза.
Таким образом, список основных причин развития демодекоза может выглядеть следующим образом:
- снижение общего иммунитета;
- стрессогенные факторы (стрессы и отрицательные эмоции способствуют понижению иммунитета);
- хронические заболевания, приводящие к снижению защитной способности кожи;
- повышенная жирность кожи;
- гормональные изменения (в частности в подростковый период, когда в результате таких изменений повышается вязкость секрета сальных желёз);
- использование косметики с гормональными добавками;
- несоблюдение правил личной гигиены.
Медикаментозная терапия
Комбинированное лечение демодекоза включает в себя применение:
- местных противопаразитарных средств;
- системных препаратов для повышения иммунитета;
- десенсибилизирующих лекарственных средств и витаминов.
Наилучшую противопаразитарную активность проявляют мази и крема, содержащие негормональные вещества (цинк, сера и др.). Они блокируют дыхательный процесс у клещей, приводя таким образом к гибели паразитов. Применение местных лекарственных средств проводится курсами с небольшими интервалами, длительностью от нескольких недель до нескольких месяцев.
Симптомы демодекоза
Клещи разрушают клетки стенок фолликул и сальных желез. Это приводит к появлению ороговелостей, очагов воспаления, пигментации. Demodex мигрирует по коже, осваивая всё новые области; таким образом, при усиливающемся демодекозе признаки поражения распространяются на всё большую площадь. Предполагается также, что клещи вызывают сенсибилизацию организма, то есть к механическим повреждениям добавляется и аллергическая реакция.
Основными симптомами демодекоза являются:
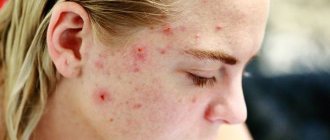
Акне (угревая сыпь)
Юношеские угри в большинстве случаев относятся к проявлениям демодекоза.
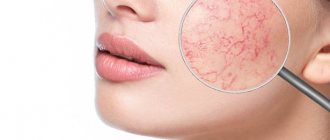
Покраснение кожи
Покраснения могут сопровождаться отёком кожи.
Зуд
Зуд при демодекозе, как правило, усиливается в ночное время, когда повышается активность клещей.
Подробнее о симптоме
Изменения кожи
Прогрессирующий демодекоз приводит к изменению кожи: огрублению, шелушению, возникновению утолщений, похожих на рубцы. В запущенной стадии кожа приобретает землистый цвет.
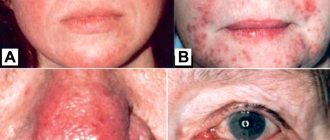
Блефарит
При поражении демодексом ресниц развиваются признаки блефарита (воспаления ресничного края век): веки начинают чесаться, краснеют, отекают, могут слипаться. Глаза слезятся, воспаление переходит на конъюнктиву – развивается конъюнктивит. Наблюдается выпадение ресниц.
2.Симптомы заболевания
В малой концентрации клещ демодекс никак себя не проявляет. Собственный иммунитет кожи не позволяет паразиту оказывать на неё негативное влияние. Но при определённых неблагоприятных условиях защита ослабевает, и клещ начинает активно питаться и размножаться. Способствует этому кожный жир. На коже появляются признаки, обобщённо именуемые «проблемная кожа»: угри и прыщи, расширенные поры, воспаление сальных желез. Чаще всего паразит локализован на подбородке, носу, щеках, лбу. Кожа становится нездоровой, появляется жирный блеск, теряется упругость и эластичность. Поражение клещом век также приводит к воспалениям, иногда приводящим даже к выпадению ресниц. Кожа становится бугристой, болезненной, нередко возникает зуд, ощущение щекотания на коже — это по поверхности перемещаются паразиты. Особенно активен демодекс по вечерам и ночью.
Посетите нашу страницу Дерматология
Методы диагностики демодекоза
Симптомы демодекоза совпадают с симптомами некоторых других заболеваний (дерматита, аллергии). Угри при демодекозе похожи на проявления розацеа (болезнь розовых угрей). Поэтому для подтверждения диагноза необходима лабораторная диагностика.
Анализ на демодекс
Материалом для анализа служит соскоб с кожи. При поражении век на анализ берутся ресницы. Далее проводится микроскопическое исследование, которое призвано обнаружить особи или яйца клеща.
Подробнее о методе диагностики
Записаться на диагностику Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения демодекоза
Лечение демодекоза – процесс длительный. В среднем он занимает 4-6 недель, но в некоторых случаях может потребоваться несколько месяцев.
Сложность лечения демодекоза, в частности, в том, что наиболее эффективные средства против клеща довольно токсичны. Поэтому средства для лечения демодекоза подбираются индивидуально, в зависимости от степени поражения и состояния больного.
Лечение должно быть комплексным. Курс лечения включает в себя как местную, так и системную терапию.
Местная терапия
Местная терапия при демодекозе направлена на подавление активности клеща. Без применения средств местной терапии рассчитывать на успех лечения нельзя.
Системная терапия
Системная терапия при демодекозе предполагает меры по укреплению иммунитета и нормализации обмена веществ.
Записаться на прием Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Как известно, часто этиологическим и патогенетическим агентом в развитии папулопустулезных дерматозов считаются клещи рода Demodex. Важным моментом является то, что клещи, осложняя имеющиеся заболевания кожи, снижают клинический эффект терапии, таким образом способствуя переходу дерматозов в хроническою форму. Дополнительную трудность для антипаразитарной терапии создает особенность строения клещей, в связи с чем возникает необходимость назначения длительных курсов терапии и выбора препаратов с минимальным размером молекул. Воздействию лекарственного препарата мешает плотная кутикула, покрывающая тело клещей, которая имеет три слоя: внешний – эпикутикула, средний – экзокутикула и внутренний – эндокутикула. Экзо- и эндокутикула непроницаемы, таким образом тело клещей труднодоступно для воздействия больших молекул экзогенных веществ, в т.ч. для акарицидных препаратов. Сообщение с внешней средой клещей происходит путем водного или газового обмена [3].
С целью достижения элиминации клещей применяют антипаразитарные (акарицидные) препараты. На протяжении многих лет наибольшую клиническую эффективность доказал метронидазол, являющийся производным нитроимидазольной группы. Данный препарат назначается курсом от 4 до 6 недель [7, 29]. Установлено, что метронидазол усиливает защитные и регенеративные функции слизистой оболочки желудка и кишечника [2, 4] и вызывает выраженное противоотечное действие [30]. Препарат обладает бактериостатическим действием, затрудняя процессы синтеза ДНК грамотрицательных анаэробных бактерий [13, 38], а также антипаразитарным в отношении Demodex folliculorum [2].
В исследованиях D.I. Grove (1997), P.G. Nielsen (1988) доказано супрессивное действие препарата на некоторые показатели клеточного иммунитета, в частности подавление хемотаксиса лейкоцитов [26, 32]. Иммуно-модулирующее действие препарат оказывает за счет ингибиции факторов роста эндотелия сосудов, препятствуя неоангиогенезу [15]. Переносимость препарата в целом удовлетворительная. К побочным эффектам относятся головная боль, тошнота, рвота, сухость во рту, крапивница, кожный зуд, лейкопения, кандидоз [13].
А.А. Франкенберг (2007) отмечает, что в последние годы значительно участились неудачи в лечении демодекоза метронидазолом. По его мнению, неэффективность терапии может быть связана с формированием устойчивости бактериально-паразитарной флоры к метронидазолу, применяемому более 40 лет [16]. В качестве альтернативного метода лечения демодекоза Я.А. Юцковская (2010) предложила применять метронидазол местно. Проведенное исследование показало значительное клиническое улучшение, которое проявлялось в уменьшении эритемы, числа папулопустулезных элементов и выраженности воспалительного процесса. По данным авторов, лабораторная элиминация клещей через 14–21 день достигала 2–3 штук в соскобе на 1 см2 [17].
Из группы других синтетических антибактериальных средств широко применяется производное 5-нитроимидазола орнидазол циклами от 8 до 10 дней. Препарат обладает как противопаразитарным, так и бактериостатическим действиями, повышает активность нейтрофилов, стимулирует адренергические структуры, усиливает репаративные процессы [4, 18].
При сравнении эффективности применения препаратов орнидазол и метронидазол А.А. Франкенбергом и соавт. (2007) были получены следующие результаты: терапевтический эффект при применении орнидазола наступает почти в 2 раза быстрее по сравнению с метронидазолом; переносимость препарата пациентами удовлетворительная; отмечены незначительные побочные эффекты, среди которых самыми частыми были тошнота и металлический привкус во рту; показатели анализов крови и мочи пациентов до и после лечения были в пределах нормы. При лечении метронидазолом побочные эффекты отмечались чаще, среди них: тошнота, металлический привкус во рту, головокружение, развитие кандидоза. В течение 9 месяцев наблюдения за пациентами, принимавшими орнидазол, отмечено отсутствие рецидивов [9, 16].
При выборе местного лечения при демодекозе следует учитывать общие принципы наружной терапии, применяемые в дерматологии. В одних случаях сразу стоит назначать этиотропную терапию, в некоторых случаях следует начинать с симптоматической терапии, направленной на устранение и разрешение островоспалительных проявлений и сопутствующих им субъективных ощущений. Необходимы строгая персонализация наружного лечения и постоянное наблюдение за состоянием больного. При острой и подострой формах воспалительного процесса сначала следует использовать лекарственные формы с поверхностным действием средств (примочки, взбалтываемые взвеси, пасты). После устранения островоспалительных явлений на следующем этапе переходят на мазевую форму препарата, воздействующую непосредственно на этиологический фактор.
В наружной терапии чаще всего используют препараты, содержащие метронидазол 1% в виде мази или геля в течение 14 дней. Метронидазол действует на неспецифическую резистентность организма и влияет на клеточно-опосредованный иммунитет [33, 35]. В качестве альтернативной терапии возможно местное применение 10%-ной мази бензилбензоат на ночь [1, 6, 23]. Высокую оценку получил гель Демотен (сера, гиалуроновая кислота, сок АлоэВера, поливинилпирролидон) для лечения пациентов с демодекозом и розацеа [14].
В особых случаях при демодекозе проводят патогенетическое лечение. Например, в случае акнеформного типа демодекоза или резистентности к антипаразитарным препаратам целесообразно использовать системные ретиноиды (изотретиноин) в дозировке 0,1–0,5 мг/кг массы тела в сутки в течение 2–4 месяцев [24].
Для терапии демодекоза окологлазничной области применяются спиртоэфирные смеси, 3–5%-ный трихополовый крем, сульфапиразин натрия, антихолинэстеразные средства (холиномиметики): физостигмин, 0,02%-ный фосфакол, 0,01%-ный армин, 0,5%-ный тосмилен [11]. Хорошие результаты лечения наблюдаются при применении блефарогеля-1 и -2, блефаролосьона [12].
В последнее время дерматологическая практика значительно обогатилась новыми лекарственными препаратами, существенно повысив возможности выбора в лечении больных паразитарными дерматозами. Высокую эффективность показал препарат Спрегаль, содержащий раствор эсдепалетрина и пиперонилабутоксида. Его используют на пораженные участки кожи, втирая тампоном 1–3 раза в сутки. Препарат хорошо переносится и не вызывает серьезных побочных эффектов [5, 8].
Антипаразитарными свойствами также обладает перметрин (группа пиретроидов). Пиретроиды связываются с липидными структурами мембран нервных клеток, нарушая работу натриевых каналов, которые регулируют поляризацию мембран. Реполяризация мембраны затрудняется, что парализует паразита. Важен момент, когда молекулы пиретроидов способны проникать через кутикулу клеща и концентрироваться в гемолимфе [3]. Перметрина 5%-ный крем наносят дважды в день в течение 15–30 дней [31, 37]. Однако надо помнить, что проницаемость различных областей кожного покрова неодинакова. Лекарственные вещества наиболее активно проникают в кожу лица, где толщина рогового слоя минимальна, поэтому возможно быстрое развитие побочных эффектов в виде эритемы и простого контактного дерматита.
Акарицидную активность оказывают также препараты ивермектин, линдан 1%, кротамитон 10% [23, 29]. Ивермектин представляет собой синтетический дериват соединений, обладающих противопаразитарной активностью, известных как авермектины. Препарат эффективен в отношении эндопаразитов, имеющих тропизм к кожному покрову (Strongyloides stercoralis, Ancylostoma braziliense, Cochliomyia hominivorax, Dermatobia hominis, Filaria bancrofti, Wucheria malayi, Onchocerca volvulus, Loa-loa) и эктопаразитов (Sarcoptes scabies, Pediculus humanus, Demodex folliculorum и Cheyletiella spр.) [22]. В зарубежных исследованиях рекомендуется использовать ивермектин системно или топически в виде 1%-ного крема. В исследованиях доказано, что ивермектин обладает антипаразитарным и противовоспалительным действиями. Клиническое улучшение при применении наружного 1%-ного крема ивермектина наблюдалось после 12 недель терапии [27]. Перорально препарат назначается в дозе 200 мг/кг массы тела дважды с перерывом в 7 дней [28]. Однако в России данный препарат используется только для лечения демодекоза у животных. Применение 1%-ного линдана также вызывает множество сомнений из-за его нейротоксичности, поэтому в ряде стран препарат запрещен, а в некоторых – его применение ограничено [21]. Что касается лекарственного средства кротамитон 10%, то он наносится на кожу на ночь в течение двух-трех дней и довольно часто используется в детской практике [20, 34].
Из физиотерапевтических методик рекомендуется использовать свойства узкополосного синего света (405–420 нм). Длины волн голубого света несколько больше таковых ультрафиолетового излучения, поэтому узкополосный синий свет достигает сетчатого слоя дермы, проникая на глубину до 2,5 мм, соответствующую расположению сальных желез. Единичные наблюдения свидетельствуют о высокой эффективности данного метода при лечении акне, осложненных демодекозом [10]. В некоторых исследованиях доказан положительный эффект применения интенсивного импульсного света (IPL – Intensive Pulse Light), открытого в 1992 г. и имеющего длину волны от 515 до 1200 нм [25]. IPL-излучение подавляет секрецию сальных желез с их последующей инволюцией, что приводит к рассасыванию лимфоцитарных инфильтратов и гибели клещей [36].
Антидемодекозным действием обладает криотерапия, а для достижения более стойкого терапевтического эффекта рекомендуется использовать криотерапию в сочетании с наружными препаратами, содержащими метронидазол [1, 19].
Несмотря на то что, по данным различных авторов, в настоящее время «золотым» стандартом и наиболее эффективным способом лечения демодекоза является системное применение противопаразитарного препарата метронидазола, препарат сам по себе оказывает много побочных эффектов и имеет ряд противопоказаний. Поскольку в медицине актуальной темой остается поиск новых лечебных средств, оказывающих наименее отрицательное воздействие на организм, нами оценена эффективность наружной терапии демодекоза по сравнению с системным использованием препаратов.
Цель настоящего исследования: сравнить традиционную схему лечения демодекоза кожи лица (250 мг метронидазола перорально 2 раза в сутки; наружно – крем 1%-ный метронидазол 1 раз в сутки в течение 20 дней) с эффективностью наружной терапии (крем метронидазола 7% наружно в течение 20 дней).
Материал и методы
В исследование были включены 64 больных акне и розацеа, осложненных демодекозом. Диагноз акне и розацеа установлен на первичном приеме на основании клинической картины заболеваний. При этом учитывались основные жалобы пациентов, распределенных по следующим группам: высыпания, боль, жжение, краснота, зуд, пигментация, наличие корочек/экскориаций, телеангиэктазии, жирный блеск. При оценке локального статуса (status localis) были выявлены следующие первичные и вторичные морфологические элементы: папулы, пустулы, открытые комедоны, милиум, телеангиэктазии, корочки, краснота, пигментация, жирный блеск. Проведены подсчет каждого морфологического элемента и оценка клинической картины в целом на наличие перифокальной эритемы и жирного блеска кожи лица у больных до и после лечения. Все больные, включенные в исследование, были обследованы на наличие клещей рода Demodex методом соскоба кожи лица, выдавливания содержимого сальных желез до и после лечения. Диагноз «демодекоз» устанавливался при обнаружении более 5 особей клещей на 1 см2. В исследование были включены мужчины и женщины старше 18 лет с отсутствием соматической отягощенности и при подписании информированного согласия на участие в исследовании.
Все больные были разделены на две равные группы в зависимости от выбранного метода лечения. Пациенты первой группы (n=32) получали 250 мг метронидазола перорально 2 раза в сутки, наружно – 1%-ный метронидазол 1 раз в сутки в течение 20 дней, пациенты второй группы (n=32) получали 7%-ный метронидазол наружно в течение 20 дней. Метод лечения выбирался рандомно.
Статистическая обработка данных выполнена с использованием пакета программ SPSS-21. Взаимосвязь категориальных показателей устанавливалась точным методом Фишера. Точный тест Фишера – это тест статистической значимости, используемый в анализе категориальных данных, когда размеры выборки малы. Для оценки значимости различия размеров фолликул использован однофакторный дисперсионный анализ с парными сравнениями.
Результаты исследования
Из всех больных, вошедших в исследование, больных акне было 38 (59,37%), розацеа – 26 (40,62%). Распределение по полу, возрасту и диагнозу представлено в табл. 1.
Повторный визит пациентов состоялся через 20 дней непрерывной терапии. Субъективно обе схемы лечения больными переносились хорошо, побочных эффектов отмечено не было, ни один из пациентов не был исключен из группы наблюдения. Оценка эффективности терапии основывалась на жалобах больных и клинической картине. Как видно из табл. 2, после лечения статистически достоверно снизились жалобы больных на высыпания, жжение, боль, зуд, красноту. Причем у пациентов второй группы уменьшились жалобы на жирный блеск кожи, что является дополнительным преимуществом топической терапии.
Анализ клинических проявлений после проведенной терапии показал, что достоверно снизилось число следующих морфологических элементов у пациентов первой и второй групп: папулы, пустулы, перифокальная эритема, экскориации (р=0,005) по сравнению с первоначальными данными (рис. 1, 2).
При повторном соскобе на наличие клещей Demodeх в двух группах были получены следующие данные: в первой группе клещи обнаружены у 19 (30%) пациентов, во второй – у 20 (32%), т.е. клещи рода Demodex после лечения в двух группах были обнаружены примерно в равном числе случаев.
Таким образом, оценивая результаты лечения, можно констатировать, что эффективность терапии в обеих группах была одинаковой. Анализ клинической картины показал положительную динамику терапии, которая проявлялась в достоверном снижении количества морфологических элементов, характеризующих остроту воспаления. Эффективность терапии подтверждалась уменьшением субъективных жалоб больных после проведенного лечения, причем у пациентов, получавших только наружную терапию, снизились жалобы на жирный блеск кожи, что является дополнительным преимуществом. Таким образом, клинические наблюдения продемонстрировали отсутствие превосходства в системной терапии демодекоза по сравнению с наружной терапией с использованием препарата, содержащего 7%-ный метронидазол в виде крема или крем-геля, что подтверждено результатами статистического анализа.
Выводы
Проведенное нами исследование показало, что применение наружного средства, содержащего 7%-ный метронидазол, в течение 20 дней больными демодекозом по эффективности сравнимо с системным лечением метронидазолом 250 мг перорально в течение 20 дней. Наружное применение 7%-ного метронидазола дает возможность избегать полипрагмазии и системного приема препарата, что позволяет снижать риск развития побочных эффектов терапии.