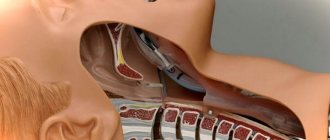
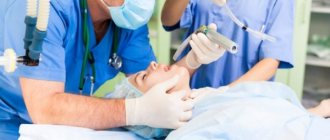
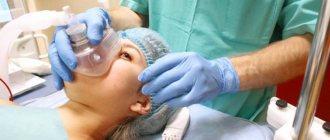
Введение в организм пациента препаратов, вызывающих торможение центральной нервной системы, – это и есть внутривенная анестезия. Помимо упомянутого, она помогает:
- отключить сознание;
- блокировать или существенно ослабить некоторые рефлексы;
- полностью купировать болевые ощущения.
В клинике DentalHouse мы используем только современные препараты новейшего поколения, которые обеспечивают безопасность и комфорт пациента.
В чем особенность внутривенной анестезии?
Пожалуй, главное преимущество наркоза в вену – в моментальном действии, а также в быстром выходе человека из бессознательного состояния, особенно в сравнении с другими видами общей анестезии. В зависимости от выбранного препарата и объема введения зависит длительность действия анестезии. Следовательно, если врачу требуется больше времени на операцию, анестезиолог постепенно добавляет лекарство для продления.
Внутривенный наркоз – лучший выбор для пациентов, которые бояться стоматологического лечения. Полного расслабления мышц не происходит, пациент дышит сам все время работы под внутривенной анестезией. В случае длительных и сложных операций специалисты советуют сочетание нескольких видов наркоза.
Внутривенный наркоз свыше 30 минут
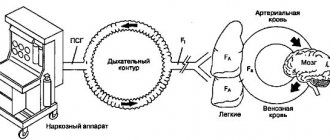
ет глубокого сна пациента, а не за счет введения миорелаксантов, как при эндотрахеальном наркозе. Поэтому во время внутривенного наркоза пациент дышит сам и в большинстве случаев не нуждается в аппарате ИВЛ ( искусственной вентиляции легких).
Этот вид анестезии широко используется, благодаря простоте, удобству дозирования и управления анестезией. Применяют его в тех случаях, когда предполагается выполнение кратковременного и малотравматичного оперативного вмешательства или исследования, так как действие препаратов, используемых для этого вида наркоза, непродолжительно и имеет слабый анальгетический ( обезболевающий) эффект. Главное их свойство – выключение сознания.
В среднем, в зависимости от вида используемого препарата, одна доза лекарства обеспечивает до 20 минут бессознательного состояния. Поэтому при необходимости продлить наркоз ( в связи с операцией ) , проводится регулярное добавление анестетика в вену для поддержания состояния медикаментозного сна.
К основным его преимуществам можно отнести:
- — незаметное для больного, но достаточно быстрое введение в анестезию;
- — приятное для пациента засыпание, практически без стадии возбуждения;
- — быстрый выход пациента из бессознательного состояния;
- — отсутствие раздражения слизистой оболочки дыхательных путей, как при ингаляционном наркозе;
- — минимальное влияние на внутренние органы;
- — низкая частота возникновения тошноты и рвоты.
Показания и противопоказания.
Внутривенный наркоз сегодня используется повсеместно при кратковременных хирургических операциях и некоторых инструментальных методах исследования.
Показания к проведению внутривенного наркоза:
- — гистероскопия;
- — прерывание беременности;
- — акушерские манипуляции ( в том числе ушивание разрывов промежности после родов );
- — небольшие проктологические операции ( иссечение анальной трещины, геморроидальных узлов, полипов );
- — свкрытие гнойников;
- — кратковременные операции в урологии;
- — в травматологии ( вправление вывихов, поднаркозные перевязки у ожоговых больных, остеосинтез );
- — при инструментальных методах исследования (фиброгастродуоденоскопия — ФГДС, фиброколоноскопия — ФКС, бронхоскопия, МРТ под седацией в педиатрии и др.)
- — в стоматологии ( лечение зубов под наркозом ).
В случае плановых операций противопоказаниями к проведению внутривенного наркоза являются:
- — Несоблюдение диеты перед операцией. Полный желудок может вызывать регургитацию и аспирацию (удушье) собственным желудочным содержимым (рвотой). Желудок пациента перед наркозом должен быть абсолютно пустым! Поэтому вечером перед операцией и утром, для безопастности пациента, строго запрещено есть и пить!
- — Нарушение работы сердца (инфаркт миокарда, от начала развития которого прошло меньше месяца, нестабильная стенокардия или стабильная стенокардия в тяжелой степени, некомпенсированная сердечная недостаточность, тяжелые нарушения сердечного ритма);
- — Нелеченная гипертоническая болезнь или гипертонический криз;
- — Острые неврологические заболевани, в том числе коматозное состояние ;
- — Тяжелые попечная и/или печеночная недостаточность;
- — Острые инфекции дыхательных путей (пневмония, острый или хронический бронхит в стадии обострения, обострение бронхиальной астмы, ОРВИ), что может затруднить самостоятельное дыхание пациента в наркозе;
- — Инфекционные заболевания, в том числе кишечные инфекции;
- — Также к каждому конкретному препарату, используемому для наркоза, существует свой список противопоказаний.
Важно!
- — Для избежания возможных осложнений, пациент перед операцией/наркозом должен пройти все необходимые обследования и консультации узких специалистов.
- — Нужно пройти собеседование с врачом-анестезиологом, который разъяснит пациенту суть проводимой анестезии; поможет выбрать наиболее подходящий и безопастный вид анестезии в каждом конкретном случае; даст рекомендации по подготовке к операции под наркозом.
- — Во время любой процедуры/операции под наркозом врач-анестезиолог проводит тчательный мониторинг с измерением основных параметров жизнедеятельности : артериального давления, пульса, ритма сердца, сатурации кислорода , анализ газовой смеси, которой дышит пациент и пр.
- — Современная наркозная и следящая аппаратура позволяет своевременно скорректировоть появляющиеся отклонения и избежать осложнений.
Кому подходит данный способ?
Внутривенный наркоз рекомендуют ставить, если:
- имеется дентофобия (стоматофобия) – страх стоматологов и соответствующего лечения;
- у человека повышенная возбудимость.
- сложность купирования болевого синдрома
Абсолютных противопоказаний для наркоза в вену нет – анестезиологи DentalHouse подберут оптимальный препарат с предельно возможным щадящим действием на организм пациента. Перед проведением внутривенного наркоза пациенту выдается список анализов, которые необходимо предоставить в клинику. Доктор анестезиолог обязательно проводит осмотр и консультацию пациента. Специалисты могут отказаться от проведения внутривенного наркоза, если сопутствующее общесоматическое заболевание находиться в стадии обострения или декомпенсации.
Обезболивание и наркоз
Обезболивание и наркоз
Мы считаем крайне важным, максимально информировать пациентов обо всем, что их ждет во время и после операции. Необходимо, чтобы пациент смог наилучшим образом подготовиться к довольно сложному испытанию – хирургической операции. Ведь не зря говорят – предупрежден, значит вооружен. Многолетний опыт показывает, что заранее хорошо информированные пациенты переносят операцию легко, быстро поправляются и возвращаются к активной жизни.
Будет ли больно во время операции?
Такой вопрос для современной медицины звучит несколько наивно, ведь еще во второй половине XIX века с болью во время хирургической операции было покончено. С тех пор анестезиология (раздел медицинской науки, изучающий различные виды обезболивания и наркоза) проделала колоссальный путь в своем развитии и сегодня располагает всем необходимым, чтобы любая, даже самая сложная и обширная операция прошла для пациента безболезненно, безопасно и комфортно. Но даже самый осведомленный пациент порой волнуется и задается подобным вопросом: а не будет ли мне больно во время и сразу после операции, когда «отойдет» наркоз? Ответ в этом случае может звучать так: если анестезиолог (специалист по обезболиванию и контролю за состоянием пациента во время операции и в ближайшем послеоперационном периоде) является высококлассным специалистом и выполняет свою работу профессионально, боли во время операции и после окончания действия операционного обезболивания не будет.
Какие виды обезболивания существуют в современной медицине? При каких операциях используются определенные виды обезболивания?
Обезболивание или анестезия может быть общей и местной. При незначительных по объему операциях (в урологии это многие операции на половом члене и органах мошонки, в гинекологии — незначительные по объему вмешательства на половых губах, влагалище, области наружного отверстия уретры и т. д.), как правило, применяется местная анестезия. Она заключается во введении с помощью шприца в зону выполняемой операции или в область периферических нервов, контролирующих болевую чувствительность зоны операции, специального вещества, местного анестетика (лидокаин, ксилокаин, маркаин и др.), которое на время выключает болевую чувствительность. Местная анестезия бывает инфильтрационной (введение анестетика непосредственно в зону разреза и операционных манипуляций), проводниковой (введение анестетика в область крупных нервов, которые обеспечивают болевую чувствительность в зоне операции, однако сами находятся вне этой зоны) и комбинированной. Во время операции под местной анестезией пациент находится в сознании, он видит и слышит все, что происходит в операционной, он также может ощущать все прикосновения хирургов (не боль), а иногда и испытывать незначительные болевые ощущения. Общая анестезия или наркоз (под словом наркоз понимается только общая анестезия с выключением сознания и болевой чувствительности на уровне головного мозга, просторечное выражение «общий наркоз» лишено всякого смысла) заключается во временном выключении центральных зон болевой чувствительности и передачи болевых импульсов в головном или спинном мозге. Наркоз бывает внутривенный и интубационный. При внутривенном наркозе в вену пациента вводится препарат, вызывающий выключение центров болевой чувствительности головного мозга и одновременно выключающий сознание пациента, сохраняя обычно самостоятельное дыхание. Внутривенный наркоз применяется при малых и средних операциях, когда местная анестезия не может обеспечить надлежащего обезболивания. Этот вид наркоза применяется и по желанию пациента, когда он не хотел бы находиться в сознании во время операции, видеть, слышать и ощущать все, что происходит в операционной. Интубационный наркоз заключается в предварительном временном выключении на уровне головного мозга центральной болевой чувствительности и сознания пациента, временной парализации мускулатуры с последующей интубацией (введением в трахею дыхательной трубки) и осуществлением искусственной вентиляции легких (искусственное дыхание) с помощью специальной дыхательной аппаратуры на все время операции. Такой вид наркоза применяется при обширных операциях на органах брюшной и грудной полостей, органах таза и забрюшинного пространства (полостные операции). Подобные операции требуют, чтобы мышцы пациента были расслаблены и непроизвольные или произвольные движения не мешали бы хирургу и были бы полностью исключены. Интубационный наркоз может использоваться и в случаях, когда внутривенный наркоз или местная анестезия могут быть недостаточными для обеспечения необходимого обезболивания и контроля за состоянием пациента во время средних по объему операций, а также по медицинским показаниям, связанным с наличием некоторых заболеваний оперируемого. Особое место среди методов общего обезболивания занимает спинальная (перидуральная) анестезия, которая заключается во введении в спинномозговой канал местных анестетиков различной продолжительности действия (лидокаин, ксилокаин, маркаин и др.), что приводит к временному выключению болевой и тактильной чувствительности, а также двигательной функции ниже места введения.
Спинальная анестезия, как правило, дополняется так называемой внутривенной седатацией (медикаментозный сон) и пациент во время операции спит. Данный вид анестезии применяется при различных операциях на органах таза и наружных половых органах.
Каковы особенности выхода пациента из различных видов анестезии и ближайшего послеоперационного периода? Что нужно сделать для быстрейшего восстановления и выздоровления пациента после операции?
Часто пациенты интересуются, что будет с ними, и как они себя будут чувствовать, когда действие анестезии пройдет? Конечно же, это зависит и от вида применявшегося обезболивания, и от вида и объема операции, а также от общего состояния и индивидуальных особенностей болевой чувствительности пациента. После прекращения действия местной анестезии, после малых операций, пациенты, как правило, испытывают незначительную боль в зоне операционной раны (место операционной травмы не может не болеть). Для устранения этих болей обычно достаточно принять ненаркотический анальгетик (обезболивающее) типа анальгина, ибупрофена или диклофенака (вольтарена). Если действия этих препаратов оказывается не достаточно, применяются более мощные ненаркотические анальгетики — кеторол, трамадол, кетонал и т. п. Обычно послеоперационные боли при малых и средних операциях длятся не более 1–2 дней. Если они продолжаются дольше, на это следует обратить внимание лечащего врача. После внутривенного и интубационного наркоза пациенты чувствуют себя как после хорошего и глубокого сна, иногда они помнят причудливые сновидения, изредка испытывают головную боль, отмечают тошноту, в единичных случаях рвоту. После интубационного наркоза ощущается першение и чувство дискомфорта в горле, что связано с нахождением там во время операции дыхательной трубки. Некоторые медикаменты, которые применяются для этих видов наркоза, могут вызвать нарушения дыхания. Поэтому в первые часы после операции пациенты находятся под пристальным наблюдением медицинского персонала анестезиологической службы (врач анестезиолог, медсестра-анестезистка). Только когда есть полная уверенность в том, что нарушений дыхания быть не может, пациент переводится в обычную палату. После средних по объему, а особенно после больших полостных операций в течение нескольких дней пациента могут беспокоить достаточно интенсивные боли. В этих случаях послеоперационное обезболивание становится важнейшей частью лечения пациента в первые дни после операции. Существует несколько схем послеоперационного обезболивания, которые подбираются строго индивидуально и гарантируют комфортное состояние пациента в первые дни после операции. В раннем послеоперационном периоде после больших полостных операций с целью скорейшего восстановления и выздоровления пациента, следует решить три основные проблемы.
Первая проблема — легочная реабилитация. Часто пациенту бывает трудно глубоко дышать и двигаться в постели. Это может привести к застою в легких и даже к послеоперационной пневмонии (воспаление легких). Чтобы избежать этого, пациента укладывают с несколько приподнятым головным концом, ему рекомендуется двигаться в постели и регулярно (каждые 1–2 часа) заниматься дыхательной гимнастикой (вдох с сопротивлением с помощью специального спирометра или выдыхание в баночку с водой). Вторая распространенная послеоперационная проблема, связанная с длительным нахождением в положении лежа и отсутствием мышечной активности – застой крови в венах голеней, образование тромбов, которые по венам могут попасть в сердце и далее в легочную артерию (тромбоэмболия) и вызвать внезапную смерть. Чтобы предотвратить это грозное осложнение, пациенту дают препараты, снижающие свертываемость крови, а также применяется постоянная компрессия (сжатие) голеней с помощью эластичного бинта или, что значительно лучше, имитирующая естественную мышечную активность, переменная компрессия с помощью манжетки специального прибора. И, наконец, третья важнейшая послеоперационная проблема — реабилитация пищеварительной системы. Известно, что после больших операций, особенно на органах брюшной полости и таза, отмечается временное снижение перистальтики (сократимости) кишечника, которая, как правило, восстанавливается самостоятельно на 2–3 сутки после операции. Для ускорения этого процесса пациентам рекомендуется постепенное возвращение к своей обычной диете. В первые сутки после операции дают только пить воду, на вторые сутки разрешают употреблять жидкие питательные продукты (кисели, желе, бульоны), с третьих суток в диету добавляют протертые вареные овощи и рубленое мясо нежирных сортов (молодая говядина). Решению всех трех основных проблем послеоперационного периода способствует ранняя активизация больного. Мы стараемся, чтобы к концу первых суток после обширных полостных операций, пациент сидел в постели или в кресле, а к концу вторых суток встал, самостоятельно умылся и начал ходить по палате. На 3–4 сутки после больших полостных операций подавляющее большинство наших пациентов начинает ходить по коридору отделения и готовиться к выписке из стационара.
Похожее
Подготовка к инъекции
Для того, чтобы минимизировать неприятные ощущения после наркоза в вену, мы настоятельно советуем провести беседу с лечащим врачом и анестезиологом, которые ответят на все возможные вопросы и расскажут о нюансах лечения в вашем конкретном случае. Также следует исключить потребление пищи и жидкости за несколько часов до операции и выполнить все необходимые гигиенические процедуры. Доктора обязательно дадут все рекомендации заранее.
Важным пунктом является премедикация – подготовка пациента к наркозу и операции при помощи различных медикаментозных препаратов. Она нужна для:
- снятия напряжения, волнения, страха, паники;
- обезболивания;
- профилактики аллергических реакций.
Перед общим наркозом: подготовка
Подготовка к операции под наркозом оказывает большое влияние на эффективность и безопасность общей анестезии и течение послеоперационного периода. Вам предстоит пройти комплексное диагностическое обследование, включающее развернутые анализы крови, коагулограмму, ЭКГ. По показаниям назначаются консультации узких специалистов.
Огромное значение имеет наличие хронических заболеваний дыхательной и сердечно-сосудистой системы. Обязательно сообщите врачу о следующих болезнях:
- бронхиальная астма;
- хронический обструктивный бронхит;
- артериальная гипертензия;
- ИБС;
- инсульт в анамнезе.
Ни в коем случае не скрывайте факт наличия хронических заболеваний и острых васкулярных событий (инфаркт, инсульт) в анамнезе. От этого зависит не только исход операции, но и ваша жизнь! Также предоставьте доктору полный список принимаемых вами лекарственных препаратов, включая «безобидные» анальгетики от головной или менструальной боли.
Как показывает практика, лишний вес негативно сказывается на темпах восстановления после операций под общим наркозом. Если вы планируете пластическую операцию заблаговременно, уделите внимание вопросам похудения. Примерно за полгода желательно бросить курить. Если вы этого не сделали, откажитесь от курения за неделю до операции, а вот «бросать» за день до наркоза не стоит — это может усложнить реабилитационный период.
Накануне операции особое внимание уделите питанию и водному режиму. Нельзя принимать спиртное за 24 часа до пластики. В день перед операцией следует ограничиться завтраком и обедом. В день операции есть и пить категорически запрещено!