За жизнь организм человека переносит десятки разных вмешательств. Ни одно из них не проходит незамеченным, а многие оставляют видимые следы: например, шрамы от детских травм и рубцы, полученные после операций. Далеко не всегда эти рубцы украшают, а в некоторых случаях они и вовсе способны очень испортить внешность.
Существуют методы, с помощью которых можно сделать рубцы менее заметными или вовсе незаметными. Если для вас проблема избавления от рубцов актуальна, рассмотрите все варианты — вы обязательно найдете свой.
Бороться с рубцами, конечно, лучше начинать еще тогда, когда они сравнительно свежие. Но грамотный пластический хирург может стать спасением и в том случае, если рубцы давние, а традиционные методы не помогают от них избавиться.
Оглавление
- Этиология и патогенез
- Клинические проявления
- Принципы лечения
Хирургические рубцы (шрамы, шрамы на лице, шрамы на теле, рубцы на коже, scars) — плотное соединительнотканное образование на коже, возникающее при нарушении нормального ранозаживления или при наличии обширной раны вследствие инвазивного вмешательства. По статистике, каждый год в мире регистрируется более 200 млн больших и малых операций, после которых только в США у пациентов возникает более 170 тыс. новых рубцов.
В нашей компании Вы можете приобрести следующее оборудование для удаления хирургических рубцов:
- M22 (Lumenis)
- Fraxel (Solta Medical)
- AcuPulse (Lumenis)
- Maximus (Pollogen by Lumenis)
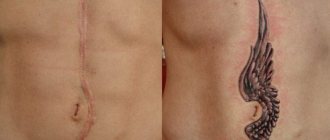
Татуировки для шрамов на животе
Положительными качествами татуировок в этом направлении является большая площадь для выполнения работы мастера. Вы можете подобрать любой эскиз, который умело замаскирует ваш проблемный участок на животе, и для этого мастер может предложить вам татуировку любого размера. Единственными недостатками выполнения таких эскизов, это повышенная болезненность и растяжения, которые могут появиться на этом участке тела.
Этиология и патогенез рубцов после операции
Хирургические рубцы могут возникать в результате любого инвазивного вмешательства, будь то небольшая эстетическая манипуляция или крупная операция. Например, они становятся осложнением многих косметических процедур — глубоких химических пилингов, дермабразии, мезотерапевтических инъекций, контурной пластики, электрокоагуляции и др. При этом рубцы никогда не приходят самостоятельно — они остаются на всю жизнь, нередко создавая заметный косметический и/или функциональный дефект органа и ткани.
Отдельного упоминания заслуживают рубцы после пластических операций. С одной стороны, они играют роль структуры, поддерживающей и фиксирующей перемещенные хирургом ткани. С другой стороны, грубые и неэстетичные рубцы способны полностью нивелировать результаты блестяще выполненной операции, вызвать психологический дискомфорт у человека, потерю уверенности в себе и стать причиной социальной дезадаптации.
На развитие рубцовой ткани влияют следующие факторы:
- расовая принадлежность;
- цвет кожи (фототип);
- генетическая предрасположенность (склонность к рубцеванию);
- состояние эндокринной системы;
- состояние иммунной системы;
- длительное заживление раны;
- выраженная воспалительная реакция в ране;
- инсоляция в ранние сроки после ранозаживления;
- применение некоторых лекарственных средств и физических факторов после заживления ран;
- инородные тела в ране (шовный материал, перманентные филлеры).
Морфологическими признаками рубцов являются:
- фиброзно-измененная дерма;
- неполноценность эпидермиса;
- отсутствие или снижение количества придатков кожи (например, волосяных фолликулов) с выраженным нарушением их функции.
Отмечено, что даже после завершения острой фазы (репарации тканей в случае оперативных вмешательств или затихания воспалительных реакций после введения филлеров) патологические процессы в рубце не заканчиваются, а протекают по своим, до конца еще не выясненным законам.
Свой вклад в развитие рубцов вносят фибробласты, кератиноциты, клетки кровеносных сосудов, макрофаги, плазматические клетки, лимфоциты, меланоциты, клетки Лангерганса, гормоны (щитовидной железы и яичников и др.) и цитокины (TGF-β, VEGF). Сочетание этих факторов в каждом случае может быть разным.
Кто в зоне риска?
Чаще всего истинные коллоидные рубцы возникают у людей среднего возраста. Ложные в свою очередь могут возникнуть в любом возрасте в результате перенесенных и хронических кожных заболеваний, после тяжелых ожогов, а также у женщин при беременности из-за очень сильного и неравномерного растяжения достаточно нежной кожи живота.
Клинические проявления травматических рубцов
В настоящее время известно более 20 различных классификаций, в большинстве из которых предусмотрено выделение следующих типов рубцов:
- Келоидные
- Гипертрофические
- Нормотрофические
- Гипотрофические
- Атрофические
В 1990 году была впервые представлена Ванкуверская шкала оценки рубцов (Vancouver Scar Scale,VSS), которая на сегодняшний день имеет несколько модификаций. Согласно одной из них, рубцы оцениваются по числу баллов от 0 до 11 (табл. 1).
Табл. 1. Ванкуверская шкала оценки рубцов
|
|
| · нормотрофический — 0 баллов; · гипертрофический гомогенный — 1 балл; · гипертрофический с узелками — 2 балла; · заметный келоид — 3 балла; · выраженный келоид — 4 балла. | · нормальная — 0 баллов; · небольшое уплотнение — 1 балл; · выраженная индурация — 2 балла. |
|
|
| · здоровой кожи — 0 баллов; · незначительная эритема — 1 балл; · выраженная эритема — 2 балла. | · напряжение — 0 баллов; · зуд — 1 балл; · жжение — 2 балла; · боль — 3 балла. |
Некоторые особенности послеоперационных рубцов и методы их лечения:
- В норме рубец на месте хирургической раны, зажившей без осложнений, в течение 6 месяцев становится ровным, нитевидным, практически однородным по цвету и плотности с окружающими тканями (первичное заживление).
- Признаком осложненного течения раневого процесса является плотный, неровный, «звездчатый» рубец, часто выполненный белесой или багровой тканью (вторичное заживление).
- Может формироваться плотный, багровый, выступающий над окружающими покровами рубец.
- При склонности пациента к избыточному образованию соединительной ткани часто образуется келоид (рис. 1).
- Свидетельством дренирования полостей является наличие нескольких небольших рубцов, помимо основного. Их количество косвенно указывает на объем вмешательства, а состояние — на тяжесть послеоперационного периода.
Рис. 1. Келоидные рубцы на коже пациента (Danish national service on dermato-venereology)
https://www.danderm-pdv.is.kkh.dk/atlas/7-54.html
Почему образуется рубец
Келоиды по образованию делятся на две группы:
Первичные (спонтанные)
Такие рубцы возникают на внешне здоровой коже без каких-либо явных причин.
К появлению таких келоидов могут привести:
- Сбои в гормональной сфере;
- Внутренние травмы;
- Беременность;
- Хронические заболевания.
Обычно рубцеванию подвергается шея, спина, подбородок и линия челюсти, уши, особенно мочки.
Вторичные (ложные)
Такие рубцы возникают на участках ранее поврежденной коже из-за каких-либо травм, поражений кожи и гнойниках. Заживление ран часто тормозит инфекция, вызывая воспаление и рубцевание.
К причинам относятся следующие:
- Непрофессиональное хирургическое вмешательство;
- Травмы, порезы и раны, залеченные без должного ухода и наблюдения специалиста;
- Последствия тяжелых кожных заболеваний, например, акне.
Принципы лечения и удаления рубцов после операции
Профилактика роста рубца
Для профилактики образования рубца топически используются препараты силикона — как изолированно, так и в составе комплексной терапии. Например, силиконовые повязки применяются для профилактики и лечения рубцов на участках тела, закрытых одеждой.
Антигистаминные препараты нормализуют уровень интерлейкинов 4, -12, -13 и простагландинов, а также снижают уровень гистамина, что способствует лучшему ранозаживлению и снижает вероятность появления грубых рубцов.
Период интенсивного роста рубца
Глюкокортикостериды тормозят высвобождение интерлейкинов из лимфоцитов и макрофагов, снижают продукцию фактора роста сосудов и фактора роста опухолей, блокируют деление миофибробластов и уменьшают количество тучных клеток. Их можно использовать при избыточных рубцах, когда их объем существенно превышает исходный объем кожи.
Гиалуронидазы (лидаза, нидаза, ронидаза, лонгидаза) разрушают гликозаминогликаны и разрыхляют внеклеточный матрикс. Их эффективность зависит от правильности выбора препарата, дозы, схемы и путей введения. Наиболее эффективным является инъекционное введение гиалуронидаз непосредственно в ткань рубца.
Коллагеназы (колализин, ферменкол, кларидаза) разрушают белковую составляющую внеклеточного матрикса. Эти препараты вводят инъекционно (колализин) или чрескожно в различных вариантах — электрофорез, фонофорез, с помощью энхансеров и др.
Одним из наиболее эффективных методов лечения рубцов и шрамов является компрессионная терапия — она рекомендуется значительной части пациентов после оперативных вмешательств.
Криодеструкция с успехом применяется для лечения гипертрофических и келоидных рубцов. Заживление после разрушения рубца этим методом, как правило, не приводит к его рецидиву.
Период отдаленных последствий
В этот период можно использовать возможности лазерной и механической (дермабразия) шлифовки кожи. Среди преимуществ дермабразии стоит отметить формирование раны по типу ссадины (минимизирует риск повторного рубцевания), низкий риск осложнений и возможность дополнительного применения раневых покрытий.
При наличии атрофических рубцов можно использовать следующие методы утолщения кожи:
- Инъекции препаратов коллагена.
- Введение гиалуроновой кислоты в сочетании с белками.
- Фибробласты (аутологичные, аллогенные, эмбриональные).
- Стволовые клетки
- Пересадка аутологичного жира (липофилинг)
- Контролируемое повреждение кожи (пилинг, микронидлинг)
Хирургическое лечение обычно используют при низком риске патологического рубцевания с целью создания дефекта меньшей площади. Оперативным методом можно переместить рубец с открытого участка тела в менее заметную область. Хирургия также показана для восстановления функциональной активности пораженного рубцом органа и удаления инородного тела из рубца после операции.
Аппаратные процедуры лечения хирургических рубцов, а точнее коррекции рубцовых деформаций, включают в себя в основном лазерное воздействие. При этом существует 2 подхода в терапии:
- Во-первых, можно воздействовать на молодой, формирующийся рубец, ставя задачей формирование как можно более узкого и незаметного на коже дефекта. В этом случае применяются сосудистые лазеры и IPL, которые избирательно воздействуют на сосудистый компонент рубца.
- Во-вторых, на уже сформировавшийся рубец (атрофический или нормотрофический) с успехом можно воздействовать фракционными лазерами — аблятивными и неаблятивными. При этом за счет ремоделирования дермы и рубцовой ткани можно добиться получения практически равномерного участка кожи без видимых проявлений рубца.
В определенной степени на изменение рельефа кожи при наличии рубца можно влиять при помощи RF-аппарата. В этом случае добиваются уплотнения кожи, ее расправления, натяжения и, как следствие, улучшения внешнего вида рубца.
Появление келоида
До полного формирования келоида выделяют три стадии:
- В течение первых 7-10 дней на пораженном участке кожи появляется тонкий эпителиальный слой, может сопровождаться болезненными ощущениями;
- Далее в течение 25-30 дней протекает рубцевание, ткани рубца выступают над основным кожным покровом;
- После образования рубца в пораженном месте увеличивается процент соединительной ткани, кровеносные сосуды со временем исчезают, рубец уплотняется.
Остались вопросы?
Задать интересующие вопросы или записаться на бесплатную консультацию хирурга можно по телефону:
+7 (495) 255−50−11.
| Консультация хирурга-дерматоонколога | БЕСПЛАТНО |
| Иссечение рубцов (за 1 см разреза): | |
| Иссечение рубцов на теле, 1 см рубца | 3 000 руб. |
| Иссечение рубцов на лице и шее, 1 см рубца | 5 000 руб. |
| Коррекция рубца тела местными тканями, 1 см рубца | 5 000 руб. |
| Коррекция рубца лица и шеи местными тканями, 1 см рубца | 10 000 руб. |
| Коррекция втянутых рубцов филлером Коллост (Collost) 7% — 1,5 мл | 13 000 руб. |
| Коррекция втянутых рубцов филлером Коллост (Collost) 15% — 1,5 мл | 18 000 руб. |
| Сферогель Lights 0,5 мл | 6 000 руб. |
| Сферогель Lights 1,0 мл | 11 000 руб. |
| Сферогель Medium 0,5 мл | 8 000 руб. |
| Сферогель Medium 1,0 мл | 15 000 руб. |
| Гормонотерапия рубцов (Дипроспан) | 1 300 руб. |
| Лазерная шлифовка СО2 1 см2 | 2 000 руб. |
| Удаление биополимера | 40 000 руб. |
Профилактика
Соблюдая простые правила, вы не только убережете себя от разрастания прооперированных или вылеченных рубцов, но и предотвратите появление новых келоидов на теле.
Для защиты от коллоидных рубцов необходимо:
- Не допускать натяжения тканей вокруг келоида;
- Не рисковать, пытаясь самостоятельно вылечить рубец;
- Запрещено массировать и давить на поврежденный участок;
- Не допускать попадания на коллоид прямых солнечных лучей и избегать высоких температур;
- Пускать лечение на самотек, игнорируя и пренебрегая советами специалиста.
При грамотном уходе и своевременном лечении данная проблема не доставит вам много хлопот и волнений.
Миф 4. Средства от рубцов опасны для здоровья.
Прежде чем начинать применение того или иного средства для лечения рубцов, необходимо проконсультироваться со специалистом и изучить инструкцию.
При своевременном начале лечения и соблюдении всех рекомендаций врача средства для лечения рубцов не нанесут здоровью вред. Препараты для консервативного лечения не такие дорогостоящие, менее опасны для здоровья, не требуют дополнительного реабилитационного периода, нежели хирургические методы.
Если в инструкции указано, что компоненты препарата не всасываются в кровь, а действуют только местно, то, вероятно, они безопасны для большинства категорий людей. С особой осторожностью следует относиться к препаратам, содержащим клюкокортикоидные гормоны, так как они имеют серьёзный ряд противопоказаний и побочных эффектов. Средства на основе коллагеназы в большинстве своём действуют местно и не попадают в кровоток. Например, компоненты геля Ферменкол воздействуют непосредственно на рубцовую ткань и не оказывают действия на метаболизм, функции клеток, органов или систем организма.
В любом случае, перед применением противорубцовых средств необходимо обязательно проконсультироваться с врачом!
Общие противопоказания для применения мазей, кремов и гелей от шрамов:
- Нельзя наносить средства на шрамы, расположенные на слизистых оболочках и веках.
- Чувствительность к отдельным компонентам крема, рассасывающего рубцы и шрамы является противопоказанием в применению.
- Нельзя применять, если есть активные воспалительные, гнойные или некротические процессы.
- Недопустимо смешивать несколько видов лекарственных препаратов при одновременном нанесении.
- Не стоит применять, если есть аллергические воспаления в области травмы.
- Онкологические образования в месте нанесения являются противопоказанием.
Среди аллергических реакций отмечают: зуд, высыпания, пузырьки, прыщики, крапивницу, жжение, дерматит.
Если произошла та или иная аллергическая реакция организма после начала применения препарата, то использование средства тут же следует прекратить и обратиться к врачу!
Однако нужно различать аллергическую реакцию и естественный процесс заживления рубца. В ряде случаев в начале коррекции рубцов наблюдается противоположный эффект- отёчность, гиперемия, рубец увеличивается, что создаёт ложное впечатление о его росте. Такие эффекты объясняются тем, что при действии активных веществ на рубец происходит его разрыхление и уменьшение пучков коллагена, что приводит к снижению давления на сосуды и, как следствие, увеличение просвета сосудов. Такое состояние рубца не требует отмены коррекции, а свидетельствует об активном разрушении паталогического коллагена в тканях.
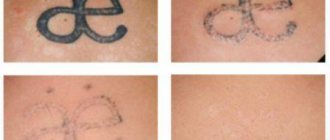
Как убрать келоидные рубцы с помощью косметологических процедур
В клинике ANACOSMA специалисты владеют нехирургическим способом удаления келоидного рубца. Это комбинация терапевтического лечения и косметологических процедур.
Сначала рубец переводят в нормотррофическое состояние с помощью инъекций препарата Дипроспан и курса озонотерапии. По истечению 3-6 месяцев, если состояние рубца стабильное, проводится лазерная шлифовка остатка. Это наиболее быстрый, безопасный и прогнозируемый способ бороться с рубцами. Лазер убирает верхние слои рубцовой ткани и запускает процесс регенерации кожи. В результате рубец исчезает, а на его месте появляется молодая нормальная кожа. Для удаления рубца необходимы 1-3 процедуры. В качестве обезболивания используют крем-анестетик. Длительность процедуры — около 10 минут.
После процедуры некоторое время сохраняется покраснение и отек, а на месте рубца образуется корочка. На протяжении недели все это проходит. Важно не удалять самостоятельно и не травмировать эту корочку. Если такое произойдет, то процедура будет неэффективна и рубец останется.
После процедуры важно избегать попадания солнечных лучей на зону рубца — может образоваться пигментация. Именно поэтому лазерную шлифовку рекомендуют проводить в осенне-зимний период.
Важно помнить, что без предварительной подготовки лазерную шлифовку келоидного рубца проводить категорически нельзя, так как это может спровоцировать неконтролируемый рост рубца.
Общие противопоказания к проведению лазерной шлифовки:
- онкологические заболевания;
- беременность и лактация;
- прием антибиотиков,гормональных и мочегонных препаратов, НПВП;
- прием солнечных ванн за месяц до процедуры;
- острые инфекционные заболевания за месяц до процедуры;
- операции на протяжении месяца до процедуры;
- повреждения кожи на участках проведения процедуры.
В своем формировании рубец проходит 4 последовательно сменяющие друг друга стадии:
1. стадия воспаления и эпителизации.
Протекает от 7 до 10 суток с момента возникновения травмы. Характеризуется постепенным уменьшением отека и воспаления кожи. Формируется грануляционная ткань, сближающая края раны, рубец пока отсутствует. Если не происходит инфицирования или расхождения раневой поверхности, то рана заживает первичным натяжением с формированием едва заметного тонкого рубца.
2. стадия образования «молодого» рубца.
Протекает с 10-х по 30-е сутки с момента травмы. Характеризуется формированием в грануляционной ткани коллаген-эластиновых волокон. Рубец незрелый, рыхлый, легко растяжимый, ярко-розового цвета (из-за усиленного кровоснабжения раны).
3. стадия образования «зрелого» рубца.
Длится с 30-х по 90-е сутки со дня травмы. Волокна эластина и коллагена разрастаются в пучки и выстраиваются в определенном направлении. Уменьшается кровоснабжение рубца, из-за чего он уплотняется и бледнеет.
4. стадия окончательной трансформации рубца.
Начиная с 4 месяца после травмы и до года, происходит окончательное созревание рубца: отмирание сосудов, натяжение волокон коллагена. Рубец уплотняется и бледнеет. Именно в этом периоде врачу становится понятно состояние рубца и дальнейшая тактика его коррекции.
Избавиться от рубцов раз и навсегда не представляется возможным. С помощью современных методик можно лишь сделать грубый, широкий рубец косметически более приемлемым. Выбор методики и эффективность лечения будет зависеть от стадии формирования рубцового дефекта и от типа рубца. При этом действует правило: чем раньше вы обратились за медицинской помощью, тем лучше будет результат.