Оглавление
- Этиология и патогенез
- Клинические проявления
- Принципы лечения
Акне (прыщи, угри обыкновенные, угревая сыпь, комедоны, аcne vulgaris) — хроническое воспалительное заболевание кожи, которое проявляется открытыми или закрытыми комедонами и воспалительными поражениями (папулами, пустулами, узлами).
В нашей компании Вы можете приобрести следующее оборудование для лечения акне:
- M22 (Lumenis)
- Thermage (Solta Medical)
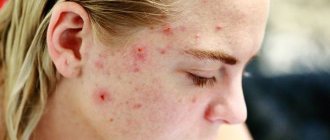
На сегодняшний день акне без преувеличения можно назвать самым распространенным заболеванием кожи у молодых людей — согласно статистике, им страдают до 95% юношей и до 83% девушек. Примерно 60% из них имеют легкую форму с небольшим числом высыпаний (так называемые физиологические угри). При наличии акне в подростковом возрасте, у 64% взрослых людей угри сохраняются в возрасте 20–30 лет, у 43% — в 30–40 лет, у 15% — в 40–50 лет (чаще у женщин).
Причины акне
Причины:
- несбалансированное питание. Неправильная диета, постоянное занятие в тренажерных залах;
- длительное пребывание под воздействием прямых солнечных лучей без косметических средств защиты;
- повышенное потоотделение;
- генетическая предрасположенность;
- ухудшение работы сальных желез;
- алкоголь;
- курение.
Гормональные сбои, водный дисбаланс, ухудшение сна.
У новорожденных
Статистика заболевания у новорожденных – 20%. Стремительное развитие папул в области щек, носа, закрытые комедоны. Причины:
- гормональный кризис;
- избыточные показатели секреции.
Гормональный сбой – снижение уровня эстерола в первые дни после рождения. Употребление матерью глюкокортикостероидных препаратов системного типа. Лечение нет. Природного восстановление организма в первый месяц. Отсутствие рубцевания, побочных эффектов. Восстановление под присмотром дерматолога.
Этиология и патогенез
Главными половыми гормонами, регулирующими активность сальных желез, являются андрогены. Они влияют на развитие и увеличение размеров сальных желез в андроген-зависимых областях кожи, гиперпродукцию кожного сала и пролиферацию кератиноцитов в протоках сальных желез, волосяного канала и устьях сально-волосяных фолликулов.
Согласно воспалительной концепции акне, цепь патогенетических событий начинается с вызванного андрогенами воспаления сальной железы. Это вызывает пролиферацию и активную десквамацию кератиноцитов в верхней части сально-волосяных фолликулов. Прогрессирующий гиперкератоз и связанное с ним затруднение оттока кожного сала приводят к формированию комедонов, которые в дальнейшем трансформируются в папулы и пустулы или спонтанно регрессируют.
Гиперпродукция кожного сала способствует изменению его качественного состава. В себуме снижается концентрация линолевой кислоты, которая подавляет экспрессию трансглутаминазы и участвует в синтезе основных компонентов межклеточного матрикса. Это приводит к увеличению рН кожного сала и изменению проницаемости стенок фолликулов и рогового слоя эпидермиса.
Застой себума создает анаэробные условия, оптимальные для размножения пропионибактерий (Propionibacterium acnes) в сально-волосяных фолликулах. Они выделяют вещества, повреждающие стенки протоков и желез, а также факторы, привлекающие нейтрофилы.
Высвобождение лизосомальных ферментов нейтрофилами способствует дальнейшему снижению прочности стенки фолликулов, что в итоге приводит к их разрыву. Содержимое выходит в дерму, где развивается локальное воспаление по типу «реакции инородного тела».
Экзогенные факторы, способствующие развитию акне:
- прием половых гормонов, анаболических стероидов (рис. 1);
- диета с высоким гликемическим индексом;
- курение;
- цельное молоко;
- фастфуд;
- шоколад;
- различные профессиональные вредности;
- жаркий и влажный климат.
Рис. 1. Акне на плече и спине спортсмена вследствие применения анаболических стероидов (Danish national service on dermato—venereology)
https://www.danderm-pdv.is.kkh.dk/atlas/4-120-9.html
Клинические проявления
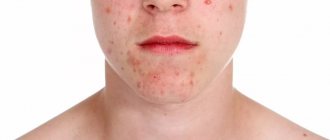
Общая картина акне характеризуется полиморфизмом (рис. 2). Эволюция угревых элементов выглядит следующим образом:
| Закрытые комедоны и милиумы → открытые комедоны → фолликулярные папулы и узлы → фолликулярные пустулы → рубцы и пятна. |
Клинические формы акне:
- Предпубертатные угри
- Юношеские угри
- Позднее акне
- Индуративные угри
- Конглобатные угри
Предпубертатные (предадолесцентные) угри — возникают в возрасте 7–12 лет и обусловлены началом полового созревания. Отмечается усиление жирности кожи и большое количество комедонов, преимущественно на лбу и в центральной части лица (Т-зоне).
Юношеские (обыкновенные, вульгарные) угри — встречаются чаще всего. Они представляют собой открытые и закрытые комедоны, папулы и пустулы, расположенные на лбу, носу, щеках, висках, нередко на груди и спине. У девушек за 5–7 дней до наступления менструации высыпаний становится больше.
Позднее акне (угри взрослых) чаще возникают у женщин. Высыпаний относительно мало — в отличие от юношеских, они располагаются в нижней части лица (на щеках, подбородке, вокруг рта) и на шее. Почти у половины пациентов сыпь присутствует на теле. Папулы существуют длительно (1–3 недели), болезненны, комедонов обычно мало или нет вообще, обострения связаны со стрессами. К поздним акне также относятся постменопаузальные с преимущественным образованием комедонов и отсутствием выраженного воспаления.
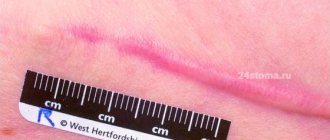
Индуративные угри отличаются активной воспалительной реакцией и преобладанием глубоко расположенных плотных болезненных узлов, сливающихся друг с другом. В дальнейшем они заживают через рубцы (рис. 3).
Конглобатные угри — ими страдают преимущественно мужчины с очень жирной кожей. С возрастом имеется тенденция к выздоровлению, однако время от времени отмечаются вспышки заболевания. Главный морфологический элемент представляет собой крупный красный болезненный полушаровидный узел. Вначале он плотный, однако в дальнейшем размягчается. Узлы могут сливаться и превращаться в абсцессы, после вскрытия которых остаются длительно незаживающие язвы и свищи, заживающие грубыми рубцами. Иногда при слиянии узлов образуются дренирующие синусы. Заболевание почти никогда не ограничивается кожей лица — наоборот, самые крупные узлы обычно расположены на груди и спине.
Для оценки степени тяжести акне в клинической практике удобно использовать рекомендации G. Plewig и M. Kligman (табл. 1).
Табл. 1. Определение степени тяжести акне по G. Plewig и M. Kligman (2004)
| Степень тяжести | Комедоны | Папулы, пустулы | Папулы (>1 см) | Узлы, кисты, фистулы | Воспаление | Рубцы |
| I (легкая) степень — комедональные акне | <20 | <10 | Нет | Нет | Нет | Нет |
| II (средняя) степень — папулопустулезные акне | >20 | 10–20 | <10 | Нет | Четкое | Нет |
| III (тяжелая) степень — папулопустулезные акне | >20 | >20 | 10–20 | Мало | Сильное | Есть |
| IV (очень тяжелая) степень — конглобатные акне | Много | Много | >20 | Много | Очень сильное и глубокое | Есть |
Отдельной формой болезни является медикаментозное акне, которое возникает на фоне приема некоторых лекарственных препаратов — это глюкокортикостероиды, анаболические стероиды, андрогены, тироксин, противоэпилептические средства, барбитураты, противотуберкулезные средства, азатиоприн, циклоспорин А, соли лития, препараты йода, хлора, брома, цетуксимаб, некоторые витамины (например, группы В).
Рис. 2. Полиморфизм элементов акне на щеке пациента (Danish national service on dermato-venereology)
https://www.danderm-pdv.is.kkh.dk/atlas/4-102-4.html
Рис. 3. Рубцы на лице, возникающие после заживления крупных воспалительных элементов акне (Danish national service on dermato—venereology)
https://www.danderm-pdv.is.kkh.dk/atlas/4-133.html
Принципы лечения
Тщательно собранный анамнез позволит специалисту понять, какую тактику следует использовать в терапии акне у конкретного пациента.
Среди общих рекомендаций стоит упомянуть возможности диеты. Следует употреблять в пищу больше овощей, избегать фастфуда, цельного молока и содержащих казеин продуктов, шоколада, насыщенных жиров, трансжиров, легкоусвояемых углеводов, продуктов с высоким гликемическим индексом, а также питаться регулярно и правильно, следить за весом.
Базовая стратегия борьбы с акне подразумевает следующие шаги:
- Очищение — можно использовать эмульсии, растворы и пенки, обладающие нейтральным рН (5,5–7,0). Важно, чтобы они не имели в составе анионных ПАВ (поверхностно-активных веществ), усиливающих ощелачивание рогового слоя эпидермиса. Дело в том, что это приводит к его набуханию, мацерации и усилению закупорки устьев сально-волосяных фолликулов.
- Эксфолиация — ее целью является выравнивание поверхности кожи, освобождение устьев сально-волосяных фолликулов от скопившегося секрета, отшелушивание корнеоцитов и восстановление нормального оттока кожного сала. Данной процедурой нельзя злоупотреблять, поскольку агрессивное отшелушивание ведет к повреждению эпидермального барьера, что клинически выражается покраснением, раздражением, шелушением и повышением чувствительности кожи.
- Питание кожи — в роли активных ингредиентов могут выступать: витамин D, витамин В2, витамин С, генистеин, дайдзеин, кигелия, масло чайного дерева, папайя, различные пребиотики, формононетин, эквол, экстракт абрикоса, экстракт базилика, экстракт василька, экстракт водорослей хондрус криспус, экстракт гинкго билоба и др.
- Защита от солнца — очень важна, поскольку ультрафиолетовые и инфракрасные лучи активируют выработку себума и снижают местный иммунитет в коже, что зачастую привозит к обострению акне после инсоляции.
Из масла авокадо биотехнологически был выделен авокутин (бутил авокадат) — эфир жирной кислоты, способный подавлять синтез 5-альфаредуктазы, избыток которой присутствует в коже людей с акне. Установлено, что в результате использования средства, содержащего 3% авокутина, жирность кожи лица и головы уменьшается на треть за первые две недели применения.
Достаточно универсальным косметическим ингредиентом, который будет полезен в том числе при акне, является экстракт горького алоэ (Aloe Ferox Extract). Он разрушает и блокирует активность многих патологических микроорганизмов — стрептококков, стафилококков и пропионибактерий.
Для лечения акне можно использовать химические пилинги, кремы и гели с третиноином, 20% крем с азелаиновой кислотой, 10% лосьон с сульфацетамидом, 2,5–10% гели с бензоилпероксидом, различные антибиотики (эритромицин, клиндамицин), а также инъекционные процедуры: PRP-терапию (введение в кожу богатой тромбоцитами плазмы) или мезотерапию (например, гиалуроновой кислотой, модифицированной витамином С, цистеином и глутатионом).
Западный консенсус по лечению акне рекомендует комбинацию местных ретиноидов с местной и системной антимикробной терапией. Доказано, что ее эффективность значительно превышает монолечение указанными препаратами, что обусловлено взаимодополняющими механизмами действия, направленными на различные патогенетические факторы заболевания:
- ретиноиды (третиноин) уменьшают избыточную десквамацию эпителия, проявляют комедолитическое и некоторое противовоспалительное действие;
- местные антибиотики (бензоилпероксид) снижают число пропионибактерий в очагах акне и оказывают некоторый кератолитический эффект;
- системные антибиотики (доксициклин, миноциклин) подавляют воспаление и угнетают размножение Propionibacterium acnes.
Нельзя не упомянуть и системные ретиноиды — препараты изотретиноина. Обычно они используются для лечения тяжелых и резистентных к терапии форм акне. Некоторым пациентам достаточно одного курса перорального приема изотретиноина для выхода на ремиссию заболевания, тогда как другим требуются дополнительные курсы. В одном из исследований было установлено, что 38% пациентов после лечения системными ретиноидами не имели признаков акне в течение 3-летнего периода наблюдения, 17% контролировали состояние болезни с помощью местной терапии, 25% понадобились топические и системные антибиотики, 20% прошли повторный курс изотретиноина. Рецидив чаще встречался у молодых пациентов и девушек. Однако следует помнить, что при всей своей эффективности изотретиноин обладает серьезными побочными эффектами, связанными с развитием депрессии и возможным суицидом пациентов.
Аппаратное лечение акне может применяться в случаях, если терапия системными ретиноидами малоэффективна или противопоказана. Существует как минимум 2 метода эффективного воздействия на воспалительные элементы акне:
- Глубокий прогрев кожи, который приводит к нормализации формирования себума и улучшению очищения устьев волосяных фолликулов. Такой прогрев может осуществляться IPL-системой (М22) или RF-аппаратом (Thermage).
- Воздействие на анаэробные бактерии Propionibacterium acnes широкополосным импульсным светом в синей части спектра с целью вызвать образование в этих бактериях свободных радикалов из метаболита уропорфирина и их последующую гибель. Данный метод реализован в IPL-системах, оснащенных специальным фильтром (M22 IPL, фильтр Acne c полосами пропускания 400–600 нм и 800–1200 нм).
Вопросы от наших пользователей:
- акне лечение
- лечение угревой болезни
- лечение угревой сыпи лазером
- лечение акне лазером москва
Полезно ли загорать при акне
Неграмотные дерматологи рекомендуют длительное пребывание под воздействием прямых солнечных лучей. Проявление выраженного побочного эффекта, стремительное распространение гнойников, прыщей по телу пациента.
Повышенная дозировка ультрафиолетовым излучением, стремительно снижает уровень работы иммунной системы. Проявляется ухудшение состояния здоровья. Регулярное посещение солярия – прогрессирующие возрастные изменения, риски возникновения онкологических заболеваний.
Регулярное применение лекарственных медицинских препаратов на основе изотретиноина увеличивает показатель чувствительности к воздействию ультрафиолета. Антибиотики местного и общего действия склонны формировать фототоксичный эффект.